第3号 -平成15年10月1日発行-
■発行人:土井邦紘 ■編集人:和田成雄 ■題字:福井 厳 顧問
第3回 京都糖尿病医会学術講演会
平成15年7月26日 京都ぱるるプラザ
メインテーマ:糖尿病腎症、網膜症、病診連携

糖尿病腎症の発症・進展を予防するには、やはり厳格な血糖管理と血圧管理が最っとも重要であり、また網膜症に対しては硝子体手術が施行されているが、手術成績はまだ十分とは言えず、視力回復には大きな期待は出来ない。
病診連携を推進する為には、病院と診療所の役割分担を十分に認識し、かつお互いに研錆することが大切である。
平成15年7月26日(土)ぱるるプラザ京都において、第2回京都糖尿病医会総会および第3回京都糖尿病医会学術講演会が開催された。
総会において平成14年度会計報告および平成14年度事業報告がおこなわれ、続いて平成15年度予算案および平成15年度事業計画が提案され原案通りに承認され、そのまま学術講演会に移行した。
今回のメインテーマは「糖尿病腎症、網膜症、病診連携」であった。
講演1.
講演国立京都病院腎臓内科 菅原 照先生「糖尿病腎症の早期発見、早期治療?血圧管理の重要性?」:現在20万人が血液透析を受けており、´98からは糖尿病腎症が新規血液透析導入原因疾患の第1位を占める。これに要する医療費は年間1兆円でり、また5年生存率は50%、10年生存率は7%である。糖尿病発症を減らすことは透析を減らすことと指摘された。また糖尿病診断時すでに顕性蛋白尿を認める例も多い。糖尿病者は非糖尿病者に比し11倍の高率で腎障害で死亡する。蛋白尿は左室肥大とも関連深く、結局、厳格な血糖管理と血圧管理が大切であることが示された。
講演2.

京都府立医科大学眼科学教室 安原 徹先生「硝子体術者の立場からの糖尿病網膜症の臨床」:われわれ内科医にとって普段目にすることの無い手術手技を始めとして分かりやすくお話頂いた。糖尿病網膜症が成人失明の第1位であり、視力の回復は望めないが悪くならないように努めるのが当面の目標である。硝子体手術の適応は腎障害の合併や血糖コントロール状態とは必ずしも一致しない。内科治療を優先するか、それとも眼科治療を含めた治療を考慮するのか選択に苦慮する症例も存在し、眼科医の内科的知識、内科医の眼科的知識が以前にも増して重要となって来ていると結論された。
パネルディスカッション:
菅原 照先生、安原 徹先生の他桂病院眼科 松井淑江先生、京都南病院内科 岡本三希子先生、下京医師会 大森浩二先生が加わり、京都市立病院糖尿病代謝科 梶山静夫先生の司会のもと「病診連携」をテーマに討議された。
開業医と病院との間で「キャッチボール」形式で迅速に患者を照会し会うことの有効性が症例提示され、そのためのインフォームドコンセントやファックス利用、教育入院と診療所通院との有機的連携など色々なアイデアや要望など、連携への取り組みとその充実に向けてフロアーからも活発な提案があった。
言い古された感はあるものの、病院と診療所の役割分担をしっかりと認識すること、マンネリ化せずお互いに研鑽することの大切さを再認識する結語となった。(西川昌樹)
シリーズ -21世紀の糖尿病診療-
|
京都第二赤十字病院
神経内科
山 本 康 正
|
 |
●糖尿病と脳血管障害
糖尿病に高血圧を合併すると、脳卒中の発症は2倍以上となる。近年Branch AtheromatousDisease(ラクナ梗塞+アテローマ硬化)が増加。夜間血圧管理を含めた血圧コントロール が重要である。
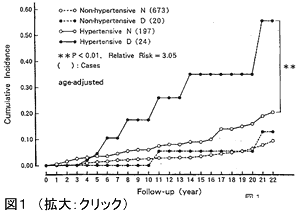
糖尿病は脳出血やくも膜下出血の危険因子とはならないが、脳梗塞の危険因子であり、Framinghamstudyをはじめ多くの疫学調査では、脳梗塞発症に関する危険度は2~3倍あるいはそれ以上で、多くの危険因子を調整してもなお独立した危険因子である。我が国における久山町研究においても、1961年、1974年、1988年にそれぞれ設定された第1~第3集団の危険因子の変化をみると、第1~第3集団で高血圧の頻度は変わらず降圧療法の普及により血圧値は低下しているが、耐糖能異常、肥満は2~3倍に増加してきており、糖尿病の危険因子の重要性が指摘されている。
しかし、たとえばunited Kingdam Prospective Diabetes Study(UKPDS)では、2型糖尿病に対して大規模介入試験が行われ、強化治療群では心筋梗塞のリスクを16%減少させたが脳卒中は減少できなかった。その後、2型糖尿病で高血圧を有する1148人を血圧値で150/85mmHg以下の厳密管理群と180/105mmHg以下の非厳密管理群に分けると、脳卒中の発症は44%(p=0.013)の減少が得られた。すなわち、糖尿病のコントロールのみならず高血圧も同時に管理することの必要性が示されている。図1のごとく、久山町研究でも脳梗塞の発症も高血圧、糖尿病単独の場合に較べて、両者が合併すると2倍以上に増加している。
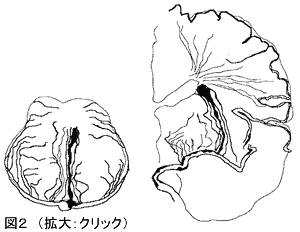
剖検例においても糖尿病患者では脳血管にアテローム硬化が強いことが示されている。頚動脈系 では頭蓋外血管より頭蓋内血管に動脈硬化が強い傾向にあり、また、椎骨脳底動脈の動脈硬化が強いことも指摘されている。閉塞に至る様な高度でない頭蓋内動脈硬化により、主幹動脈より分岐する穿通枝の分岐部での閉塞が生じて、穿通枝領域全体にわたる梗塞を引き起こす(図2)。このタイブの梗塞はFisherやCaplanによりBranch Atheromatous Disease(BAD)と命名され、狭義のラクナ梗塞にアテローム硬化の要因が加味したものといえる。
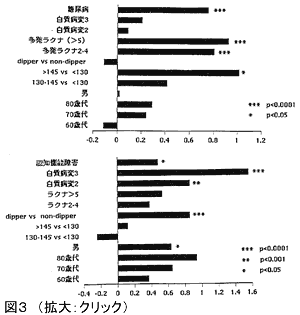
脳梗塞は図3のごとく、ラクナ梗塞、アテローム血栓性梗塞、心原性塞栓に大別され近年アテローム血栓性梗塞の増加が指摘されているが、このBranchAtheromatousDiseaseの分類については穿通枝梗塞という点ではラクナ梗塞、アテローム硬化が関与している点ではアテローム血栓性梗塞の性格をもち論議のあるところである。このタイブの梗塞は近年増加しており、糖尿病を合併することが多く、特に急性期に進行性し、しばしば完全な運動麻痺をきたし治療上も問題となっている。
また、糖尿病は脳梗塞の危険因子となるのみでなく、脳梗塞患者の再発に際してより大きな危険因子となっている点が重要である。一次予防のような統一したデータはないが、多くの追跡調査で糖尿病は再発の高い危険因子となっている。このことは、上記の頭蓋内血管の動脈硬化が強いことと関連していると考えられる。
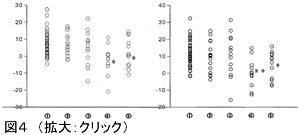
インスリン抵抗性が心筋梗塞のハイリスクであることは明らかにされているが、脳梗塞についても近年糖尿病を有さないインスリン抵抗性は1.5~2.6倍脳梗塞のリスクを増加されることが報告されている。さらに、インスリン抵抗性と頸動脈病変との間に有意な関連が見出されている。高血圧のなかで食塩感受性高血圧は他のリスクファクターも合併し、インスリン抵抗性とオーバーラップする部分が多いとされる。食塩感受性高血圧が心血管疾患のハイリスクであることが知られているが、血圧日内変動の観点から食塩感受性高血圧では夜間血圧の低下しないnon-dipperが多いことが指摘され、さらに、食塩制限や利尿薬投与でnon-dipperからdipperに変わることも指摘されている。我々が行った血圧日内変動によるラクナ梗塞の追跡調査では、nOn-dipperで脳血管性痴呆進展や脳梗塞再発が有意に多かった(図4)外来血圧より24時間血圧平均値が臓器障害の程度、脳心血管事故のリスクにより強く相関することは一貫して指摘されており、今後、夜間血圧管理も含めた血圧コントロールが望まれる。そのような背景に、食塩感受性高血圧、インスリン抵抗性などの要因が複合して関与していることが考慮され、リスク管理がよりきめ細かくなることが期待される。
山 本 康 正 先生 ~略歴~
1995年
Boston,Tuftsuniversity:NewEngIandMedicalCenter,Neurology(Prof.L.R.Caplan)留学
血糖自己測定(SMBG)機器を考える会
多種発売されている血糖自己測定器の実情や使用感などについて学ぽうとの趣旨で表記の学習会が6月28日(土)京都府医師会舘で開催された。医師45名、コメディカル15名が出席し、この分野の関心の高さがうかがわれた。
第1部では、現在血糖自己測定器を製造、発売している9社のスタッフからそれぞれの機種の特徴について5分間の簡潔な説明を受けた。
これから発売の機種の傾向として、測定時間の短縮、3点測定で規定量より少ない血液では測定しない、測定時の校正が不要になる、血液の追加吸引を可能にしてセンサーの無駄をなくすなどの工夫が見られるようである。
第2部は[SMBGの現状と未来]をテーマに大阪市総合医療センターの佐藤利彦代謝内分泌内科部長に講演いただいた。その要点は次の通りである。
現在市販されている機種について機種問の測定値に差は認めるが、大きな問題のある機種はない。2型糖尿病患者でSMBGを行っているグループと行っていないグループではHbAIcは、それぞれ8%以下、9~10%と1%以上の差がある。またSMBGの回数が多いほどHbAIcは低下しているがバラツキは大きく、必ずしも回数が多いからといって良好なコントロールが得られるとは限らない。SMBGの測定には機種によっては血液の酸素分圧、ヘマトクリットの影響を受けるが透析患者や特殊な患者は別にして通常の生活を送っている患者では問題になるほどの影響はない。むしろ大事なのは消毒液を含めた手技的な影響が大きい。アルコール・オキシドール・マキロンで皮膚が乾燥するまでに穿刺すると測定値が20~70%低値にでる。またイソジン消毒では70~95%高値になることがある。
SMBGを行った時にはその数値よりも何故その値が出たのかを考えることが大切である。
SMBGを行うと、急性合併症の回避・慢性合併症の予防・QOLの向上といった利点があるとともに痛みと汚染・携帯と保守の手間・QOLの低下・経済的負担といった不利益もありその評価を行った上で実施することが必要である。また心配される皮膚感染は1症例のみで感染は少ないことが紹介された。将来の測定器についても紹介された。
第3部は京都糖尿病医会会員のアンケート結果の報告であった。229会員にアンケートを行い60会員から回答をいただいた。機種はグルテストエース/グルコカード、フリースタイル、メデイセーフが多く使われていたがその他を含め10種が使用されている。2種を採用されているところが多いが主体は1種で、転院されてきた患者、特殊な患者にもう1種が使われている例が多い。測定器の耐久性については、ほぼどの機種についても満足されている。また測定結果の信頼度は全員が普通以上の評価をしている。測定部位と測定結果に関しては前腕測定ではほとんどの方が不満を感じているが、痛みに関してはこの部位での不満はすくなかった。個々の機種についての長所短所は長くなるので別の機会に報告したい。
第4部はユーザーの立場からの討論を行った。
上原春男氏からは、患者の痛みを最優先に、次に正確さを念頭に機種を選ぶとの意見が出され、前腕採血機種で測定値を正確にするために暖かいタオルで腕をあたためてから測定する、食前血糖を行うことでタイムラグを少なくしている、低血糖時は30分のタイムラグがあることを考慮に入れて対応する、また止血については乾いたティッシュペーパーを穿刺部に置くことで止血が容易になるといった工夫が紹介された。宇野美和子氏からは110名の患者アンケートの結果45名が初め恐いと否定的であったがSMBGを行っているうちに16名に減ったこと、やって良かったと考えている方が現在は多いことが紹介された。本年4月の保険負担額の変更以来、血糖測定のチップを受け取る数を減らしたり、SMBG自体を止める方があるとの実情が報告された。また、SMBGを行う方に70~80代の老人が増えていて、機種の扱いに戸惑って設定が変わったり、少量の血液だとどこにあるのか見えないといった問題があり、出来るだけ簡単な測定器を希望された。楠部比佐子氏の病院では7機種を採用されているが、それぞれの機種の特性を説明し、患者さんに機種を選んでいただいていることが報告され、結果として1型やCSIIを行っている方ではグルコカード、高齢者・震顛のあるかたではメディセーフ、またアキュチェックは痛みが少なく妊婦など頻回の測定をする方、フリースタイルは陶芸・そばうちなど指先の汚染の困る方、また小中学生ではメディセーフのキャラクター付きカバーが受け入れられていると報告された。また医療側の態度としてSMBGが貴重な情報であることを理解していただくために、必ず結果に目を通すことの大切さが強調された。

田畑真佐子氏からはメディセーフリーダーが高齢者に受け入れられやすく、チップが扱いやすいこと、グルテストエースは慣れている人には向いている、フリースタイルの前腕採血は皮下出血が問題で女性には勧められない、また心臓に近い分怖いと言う人があるとの報告があった。QOLを改善するために1型糖尿病の患者さんには積極的にSMBGを勧めているが、一方、指先とは言え身体を傷つけての検査であるうえ、医療経済負担も大きいことを考えると、生活パターンが安定している時には、殊に2型の糖尿病患者さんが1日2回のSMBGを続けないといけないのだろうかといった疑問が提出された。
2時から5時まで3時間の長きに亘ったが、内容が濃密で大変有意義な学習会であった。会場の設定その他ご協力を頂いた各メーカーの方にお礼申し上げます。

病診連携
- 病 院 側 か ら -
|
京都第一赤十字病院 第一内科 (糖尿病内分泌科)
田 中 亨
|
本号では、京都第一赤十字病院における糖尿病の医療連携について述べる機会をいただきましたが、その前に当院の医療連携の方針について簡単に触れさせていただきます。
厚労省が進める医療改革の根幹は医療の役割分担により、限られた医療資源を有効に配分しようとするものです。当院のような大病院には地域中核病院としての高度医療の充実を、中小規模の病院には1-2次の急性期医療と慢性期医療を、診療所にはかかりつけ医(在宅医療と介護保険医療を含む)としての分担を求めています。即ち、我々はハードと医療レベルを充実させて入院診療や特殊診療を中心とした医療を担うことが求められていますので、外来診療はおのずと病診連携を中心としてスリム化を図ることになるわけです。そこで当院では平成12年10月より大規模病院としては京都初の試みである『紹介患者様FAX予約システム』を軸として病診連携室を開設しました。
これは紹介率の向上には一定の成果を挙げてきましたが、逆紹介する際は相手方の診療機能を十分把握していないため、双方向の連携システムとしては十分機能していませんでした。そこで、東山医師会と区内5病院と共に協議を重ねた結果このたび発足した地域医療ネットワークが『東山医療連携協議会』です。内容はここでは省略しますが、これが機能すればより円滑な医療連携が図られ、病院へ通院中の慢性疾患の患者様を診療所へ逆紹介する際にも適したかかりつけ医を探せることになり、まさしく医療の機能分担に基づいた地域完結型医療が実践できるわけです。
さて、糖尿病が生活習慣病として注目されているのは、その有病率の増加と関係があると思われます。厚労省の平成14年の調査では『糖尿病が強く疑われる人』は740万人、『糖尿病の可能性が否定しきれない人』を含めると1620万人の多きにのぼりますが、これは5年前と比して各々50万人、250万人も増加しています。このような状況で多くの患者様も医療スタッフも糖尿病治療の重要性を十分認識しているはずですが、同時に難しさも感じていると思います。それはこの疾患がライフスタイルの変革を中心に治療を組み立てる必要のある慢性疾患であるからですが、それとともに一言に糖尿病と言ってもその病態は様々(例えば、個々の患者様でインスリン分泌不全とインスリン抵抗性の関与の程度が異なっていたり、合併症の程度や状況が違っていたり)であり、それを画一的な治療で対応するのは不可能だからではないでしょうか。
糖尿病の診療方法は確実に進歩し、個別治療が可能になっています。食事療法、運動療法に関する理論と行動療法などの応用は患者指導の方法にも少しずつ変革をもたらしています。また、薬物療法における最近の進歩はめざましく、経口血糖降下剤やインスリンは多様になり、この10年間でα-グルコシダーゼ阻害剤、チアゾリジン誘導体、フェニルアラニン誘導体、第3世代Su剤や超速効型インスリンが出現し、治療の選択肢が増えたわけですが、その選択には十分な知識と経験が必要です。更に、インスリン分泌能や抵抗性など個々の患者様の病態を正確に把握することも不可欠です。
これらのことから糖尿病診療における医療連携を考えた場合、ポイントは2つあると思います。
まず1つめは病院と診療所が個々の症例において情報を共有し、各々が問題点を明確にすることです。例えば1日尿中CPRや血糖日内変動を知りたい、どの薬が適当か相談したい、インスリンを導入したい、合併症の有無や程度を把握したいなど。2番目に地域での症例検討会や勉強会を通じて双方の糖尿病診療を常にレベルアップしていくことも重要です。現在、東山医師会の先生方と京都専売病院、及び当院で『東山糖尿病プライマリーケア勉強会』を年3回程度2つの病院会議室を交互に使用して開催しています。3年が経ち、次回からは様式を変えて行っていく予定です。
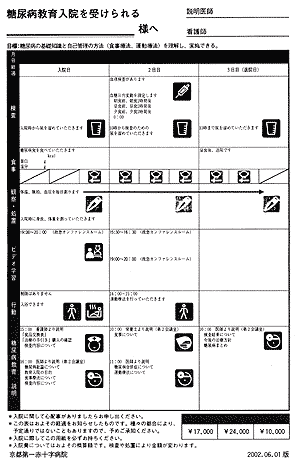
また、最近の経済、雇用情勢を考えた時働き盛りの患者様に従来のような糖尿病教育入院、或いは血糖値改善のための入院を強いることは可能でしょうか。我々はその点を考慮して1~2週間の教育入院プログラムだけではなく、週末を利用した3日間という短期の入院プランを考案し、好評を得ています。クリニカルパス化してスタッフ用とは別に、見やすく色刷りした患者様用のものも用意しています(別掲)。
短期強化インスリン療法も入院でないと困難な治療でしょう。これは平均14日間という短期間だけ強化療法を行って糖毒性を解除した後、至適経口血糖降下剤に変更する方法です。従来急激な血糖コントロールは合併症の増悪を招くのでタブーとされてきましたが、十分な経験のもと適切な症例に行うことにより長期的にも良好なコントロールが維持できることを、退院後外来で経過観察していただいている診療所の先生方の協力を得てまとめたデータから我々は報告してきました。
このような当院の提供できるツールを最大限活用していただきますよう先の『FAX予約システム』(電話075-533-1280、FAXO75-533-1282)をどうぞご利用ください。糖尿病患者様の場合教育は不可欠であり、教育入院の適応のない方は基本的にはありません。入院の直接申し込みも受け付けています。
今後も我々は皆様のご協力を得て、糖尿病治療に関する様々な試みをこれまでの手法だけにとらわれることなく試していきたいと希望していますし、それが実りある医療連携になるものと考えています。これまで以上に宜しくお願いいたします。

- 診 療 所 か ら -
- 丸腰開業医の生きる術 -
現在地に内科医院を開業して丸5年が経過しました。それまでは京都第一赤十字病院(以下 第一日赤)に約25年勤務しておりました。第一日赤では第一内科(糖尿病、内分泌内科)に籍をおいておりましたが、同院は内科も各専門科に細分化されており、糖尿病患者さんが消化器症状を訴えれば消化器科に対診し、狭心症様症状を訴えれば循環器科に対診するといった具合で、私自身は血糖値を中心とした生化学検査を読むだけで、胃カメラも超音波検査も、ましてや心カテなど出来る筈もありませんでした。それ故、開業時のツールは聴診器、血圧計、心電計、レントゲン、簡易血糖測定器、生化学検査器、眼底カメラのみであり、それは今も変わりありません。しかるに糖尿
病患者の死因は癌、心筋梗塞、脳卒中で約60%を占め、そしてそれらの精査や急性期治療は当院では不可能です。当然の結果として何処かに精査、加療を依頼しなければなりません。紹介医療機関の選択基準は
①患者さんにとって便利である。
・地理上の問題
・希望日に予約が可能
②診療技能が優れている。
③診療待ち時間が短く、検査もスムースに進行する。
・診療時間の予約が可能。
・胃内視鏡、超音波検査、単純CT撮影などは当日に施行可能。
④その医療機関の内状(医師、コメディカル、事務職員などを含め)をよく知っている。
⑤紹介先医と個人的な付き合いがある。
⑥紹介先医療機関の院内連携がスムースである。
⑦診療情報を迅速、的確にフイードバックしてくれる。
⑧双方向性の病診連携が確立されている(確立すべく努力している)。
などです。

私の診療所は第一日赤、府立洛東病院、京都専売病院、原田病院とは至近距離にあり、いずれの病院も徒歩10分以内にあります。そして、それぞれの病院は独自の特長を持っておられ、東山医師会との連携も緊密であり、幸いにして個人的に親しくして頂いている医師がいずれの病院にも勤務しておられ、大変恵まれた環境で診療を行っております。なかでも第一日赤は私の古巣でもあり、また上記①-⑧を十分に満足しており、最も高頻度に紹介させて頂いています。
病診連携はそれぞれの特性を生かした双方向性であることが絶対的条件であり、開業医は自分の専門領域は勿論のことプライマリーケアー全般の知識と技術の習得に努力するとともに、自分の限界を知り、手に負えない場合は早期に助けを求めなければなりません。
一方、病院勤務医は病状が安定した時点では再び紹介医に患者さんを戻すことが絶対的条件であり、これが守られない場合には病診連携は成立しません。以前まだ私が勤務医のころ、「某病院に患者を紹介すると戻って来ないので、あそこへは二度と紹介しない。」という話をしばしば耳にしました。しかし病院は診療情報と共に患者さんを紹介元に返していることが殆どでした。患者さんが紹介医と病院の専門医との診療の差異に戸惑い、元の開業医に戻っていないのが真相のようです。病診連携を円滑に行うためには、開業医自身が自分を磨き、患者さんは勿論のこと病院からも信頼されることが何よりも重要と考えられます。
糖尿病患者さんを長い年月診ていると、いずれは心筋梗塞、視力障害、慢性腎不全などを発症して来られます。専門医に紹介すると、しばしば「照会するのが遅い。」「もっと早期の投階で照会するべきだ。」とお小言を頂戴致します。自分の限界すら理解出来ていない未熟さを恥じ入っております。最近病診連携の延長線上として、糖尿病専門医と循環器専門医とのジョイント・ミーティングが定期的に開催されるようになり、お互いの領域の理解を深め、1人の患者さんを複数の専門医が診療を行い、病期の進展を未然に防ぎ、また早期治療を可能にするべく努力がされています。そして、この度は糖尿病専門医、腎臓専門医、透析医のジョイント・ミーティングが計画されています。また地区医師会単位でも病診連携を念頭においた勉強会が数多く開催されています。種々の機会を逃すことなく参加をし、お互いの顔の見える、心意気の知れる関係を築き信頼を得られるよう努力したいと考えております。何にも出来ない丸腰の私は一方的に他科の先生方のお世話になっておりますが、これからもよろしくお願い申し上げます。

パリで開催された第18回国際糖尿病会議に参加して


パリで開催ということで、これまでにない参加者が集まった。SARSで心配された国際会議であったが、さすがにパリともなると違い前登録者が12,000名もあり、当日を入れると15,000名を超える大盛況であった。前夜祭は2003年8月24日(日)の夕方に行われたが会場は早くから人が入り満席であった。期待したオープニングセレモニーであったが、質素であり、開会の宣言と関係者の紹介のみで特に目新しいものはなかった。その後はフロアーや製薬、機器の展示ブースなどでサンドイッチと飲み物を食べたり飲んだりしながら旧交を暖める風景がアチコチに見られた。1994年に神戸で開催されて9年間が過ぎたことになる。
当時お世話をした人達にも会え、神戸での会議や
その後に襲った地震の話などを懐かしく交わした。
いつものターバンを巻いたインドの鞄如教授が「20年が過ぎたな」と考え深げに話してきたので、一瞬戸惑ったが、神戸での開催が決定された20年前のマドリッドの国際会議を言っていたのであった。
私たちが今度こそ日本に開催が決定されるだろうという意気込みで用意をして参加したことをその時遂この間のように思い出した。当時の国際糖尿病連盟の理事長がBajaj教授であり、それだけ印象が深かったものと思われた。今回の総演題数はポスターを含めて3005題である。各会場満席のところが多く見られたが、閑散とした会場もあり、何時もの風景であった。
私は治療法を中心に聞くことにしたが、これは何処も満席であり、シンボなどはテレビで映し出される別室も満席という状況であった。なかでも次々と発売されるインスリン治療法に興味が持たれたようであった。昼食時に会議場を抜け出して、ルーブルやオルセ美術館巡りをしている家内と待ち合わせた。セーヌの河畔を暑い日ざしの中歩いた。
何度も訪れていたが今回始めて凱旋門の階段を登り、パリ市街を眺めた光景は今も鮮明に脳裏に刻み込まれており、環境、文化の違いを痛く感じさせられた。中日の27日(水)は恒例となった中休みであり、わたしは家内とベルギーの片田舎ブルージュヘの列車の旅を楽しんだ。街中が観光地らしくかわいらしく、馬車が走り、綺麗とはいえない運河めぐりが観光客を集めていた。広場では丁度水曜市が開催されており、野菜や果物、出店などで賑わっていたが午後3時になると客はまだ大勢いたがお構いなしに一斉に店をたたんでしまつた。ホテルは運河に面した洒落たテラスがある建物である。朝食は特に美しく飾られ、しかも美味しく、パリのホテルの朝食と大きな違いであった。
街に出て摂った夕食は家内はスープと鳩の料理、私は野菜とカレイのムニエルであり、パンも味がよく、久し振りのご馳走であった。休みが終わった後の会議場は何故かやや寂しく、賑わっている会場が目立つほどだった。
出題しているポスター会場へ行ったが、余り人影はなく、記念写真を居合わせた慈恵医大の池田元教授にお願いした。29日(金)の夕方に開催されたクロージング・レクチヤーは次期理事長であるベルギーのLefebvre教授である。会場はまばらではあったが、教授は研究者と臨床に携わるものと製薬・機器業界との三者はつかず離れずお互いに切磋琢磨することが今後必要であることを力説された。現在は余りにも製薬業界との距離が近すぎるのではないかということを話されていたように思う。私の知る範囲では、今回は全般的な進歩は見られたが、これまでほどトピックスとなるような話題はなかったように思われた。3年後のソウルでの再開を約束して散会した。

役員会および理事会
第7回 京都糖尿病医会役員会
平成15年1月23日
報告事項
①第2回地域糖尿病学習会:平成14年9月5日/京都市立病院にて開催
②医療広告に関する規制緩和:平成15年4月より規制緩和の予定
③会員動向:会員268名、新たな賛助会員なし、ML登録数161名
協議事項
①第2回京都糖尿病医会総会および第3回京都糖尿病医会学術講演会
日時:平成15年7月26日(土) / 3:00~6:00PM / 場所:ぱるるプラザ京都
テーマ:腎症、網膜症、病診連携
②第3回地域糖尿病学習会:平成15年9月6日(土) / 綾部市立病院講堂
③第3回病態と臨床検査シリーズ-糖尿病の診断と管理-
日時:平成15年3月22日(土) / PM1:30~PM4:00 / 場所:プリンセスホテル京都
④第4回京都糖尿病医会学術講演会の日程:
第1候補:平成15年11月15日 / ぱるるプラザ京都
⑤新入会員:道澤常裕先生(八幡市男山美桜6-4)を承認
⑥第2回学術講演会時のアンケート集計:全体をもう少しコンパクトにし、デスカッションの時間をゆっくり取る。講演自体はよく理解でき、診療に役立つ。
⑦会員との Q and A :会の案内時に保険、診療などに関するQを求める。
⑧製薬企業と京都糖尿病医会会員とのディベート(ディスカッション):6月:「SMBGを考える」
⑨治験審査委員会:当医会での治験は第2岡本病院のIRBを利用させて頂く。
⑩ペン型インスリン注入器の使用期限:3年
⑪保険診療の最近の動向:混合診療、医療への企業参入、保険者のレセプト審査など現実化しつつある。
⑫「食後高血糖と経口剤の位置付けに関する」委員会:報告
第8回 京都糖尿病医会役員会
平成15年2月27日
報告事項
①近畿糖尿病研究会:平成15年3月29日 / ホリデイ・インエクスプレス大阪 / うつぼパーク2F アルカディア
②委員会報告医療事故対策委員会:妊娠激症1型糖尿病による胎児死亡
学術、生涯教育委員会:京都医学会:平成15年9月28日
③第3回 病態と検査シリーズ:平成15年3月22日(土)「糖尿病の診断と管理・治療」
協議事項
①第3回京都糖尿病医会学術講演会:平成15年7月26日(土)
講演:司会 畑 雅之先生/内科から 菅原 照先生/眼科から 安原 徹先生
パネルディスカッション:司会 梶山静夫先生/菅原 照、安原 徹、松井淑江、大森浩二、岡本三希子各先生
②第3回糖尿病地域学習会:平成15年9月6日(土)綾部市立病院にて。
腎臓:小坂先生、婦人科:炭山先生 / 内科:畑先生、内科:荒木先生
③医療事故対策委員会委員の件:繁田先生退職
④第4回京都糖尿病医会学術講演会:平成15年11月29日(土)ぱるるプラザ。
テーマ:糖尿病と神経障害
⑤退会希望:橋本仙一郎先生(左京区)高齢のため
入会希望:大塚弘友先生(右京区梅津前田町65-4 大塚医院)
⑥会員とのコンタクトに関して:会の案内時などに意見を聞く。
第9回 京都糖尿病医会役員会
平成15年3月27日
報告事項
①第2回京都糖尿病医会総会:会計報告、事業計画
第3回京都糖尿病医会学術講演会、理事会:7月24日(土)
②第4回京都糖尿病医会学術講演会:平成15年11月29日(土)
テーマ:糖尿病性神経障害:安田 斎先生、山本康正先生
③DM診療21:平成15年7月12日(土)/主催:アベンティス/後援:京都糖尿病医会
④健康日本21対策委員会:本年のテーマ「昔と今の養生法」
生涯教育委員会:本年度の京都医学会「救急医療」
ランチョンセミナー:京都第1赤十字病院 池田部長
小児救急:先進地域のドクター
⑤第3回糖尿病地域学習会:9月6日(土)3:00PMより
第4回は東山地区。平成16年初頭。
検討事項
①グリコアルブミンの新しい測定法に関する講演会(旭化成):京都府医師会と共催。京都内科医会とも共催?
②京都府保険医協会と各専門医会との懇談会(平成15年3月29日):報告
③グリミクロン発売20周年記念講演会:このタイトルでは共催は出来ない。
④SMBG討論会:6月開催
第10回 京都糖尿病医会役員会
平成15年4月24日
報告事項
①第2回京都糖尿病医会総会、第3回学術講演会
日本糖尿病学会専門医認定更新2単位(演者は+2点)
②第3回地域糖尿病学習会、第4回地域糖尿病学習会:東山方面
③第4回京都糖尿病医会学術講演会(平成15年11月29日)
④保険医協会と各専門医会長との懇談会:グリーンペーパーの解説。審査状況。各専門医会からの要望。専門医会から理事を出して欲しい。委員会委員を出して欲しい。
⑤各種委員会報告:生涯教育委員会
京都医学会パネル:小児救急、AMIネットワーク
⑥「食後高血糖と経口剤の位置付けに関する」委員会進行状況
協議事項
①SMBG討論会:平成15年6月28日(土)/京都府医師会館(2:00-6:00)
基調講演:大阪大学 今川先生 or 大阪市立総合医療センター 佐藤先生
アンケート(60人から回答)報告
ディスカッション:コメディカルも参加可能
②グリコアルブミン講演会:10月4日(土)18:30より/リーガロイヤルホテル
「糖尿病コントロールの指標には何が良いか」
共催:京都府医師会、京都内科医会、京都糖尿病医会、旭化成?
③役員会、理事会の交通費に関する件:市内と市外に分けて検討する。<
④新入会員:京都市立病院 熱田晴彦先生理事に推薦。
⑤5月度定例役員会:平成15年5月29日(木)6:30?
⑥その他:平成15年度より会費徴収は医師会が業務代行してくれる。
第5回学術講演会(平成16年6月):「コントロールの指標(目標)」
第11回 京都糖尿病医会役員会
平成15年5月29日
報告事項
①第2回京都糖尿病医会理事会:1:45-2:15PM
総会:2:30-3:00PM / 第3回学術講演会
②SMBGを考える会:6月28日(土)2:00PM
③第3回地域学習会:綾部市立病院、4:00PMより
④日本糖尿病学会専門医認定更新の手続きに関して
⑤医療安全委員会委員:小出操子先生を推薦。
⑥各種委員会報告:生涯教育委員会:京都医学会の演題募集
⑦府医と各専門医会会長懇談会:報告
⑧食後高血糖と経口剤の位置付けを考える委員会:「SMBGを考える会」が終了すればケースカードを回収する。
⑨社保審査委員会委員:梶山静夫先生を推薦。
協議事項
①平成14年度予算報告:別紙 / 平成15年度予算計画:別紙
②平成14年度事業報告:別紙 / 平成15年度事業計画:別紙
③糖尿病性腎不全をテーマとした研究会の立ち上げ:京都透析医会と合同で開催したい。万有製薬1社がスポンサーとなっており、シリーズでは共催は出来ない。まず個人的に立ち上げ、経過を見る。
④「グリミクロン発売20周年記念講演会」を糖尿病セミナー」に改称:後援とする。
⑤京都府視覚障害者協会より講演依頼:6月14日(土)
⑥役員の推薦:高尾嘉興先生、田中 享先生。
⑦全国臨床糖尿病医会との合同(共催)講演会:前向きに検討する。
⑧その他:役員会交通費:市内1000円、市外2000円
治験:第3相試験が中心となる。(市販薬の安全性、効能追加)
第12回 京都糖尿病医会役員会
平成15年6月26日
報告事項
①第3回京都糖尿病医会理事会の時間変更:午後2:00-2:30PM/総会:2:30-3:00PM
②第3回京都糖尿病医会学術講演会:講演:3:00-6:00PM
菅原 照先生:「糖尿病性腎症の早期診断、早期治療-血圧管理の重要性-」
安原 徹先生:「硝子体術者の立場からの糖尿病網膜症の臨床」
③血糖自己測定(SMBG)機器を考える会:9社、各5分。現在市販のもののみ説明。機器展示は廊下。ホームページに掲載。
④第3回地域糖尿病学習会:9月6日(土)4:00PM、綾部市立病院
第4回地域糖尿病学習会:東山、山科、下東医師会との病診。
⑤委員会報告:医療安全対策委員会委員:小出先生を推薦
検討事項
①平成15年度予算案:別紙 / 平成15年度事業計画:別紙
②Dr Ludwig講演会:glycemic index / 7月24日、京大会館 or 芝蘭会館
③理事会交通費:不要
④第4回京都糖尿病医会学術講演会:11月29日、ぱるるプラザ京都
第5回京都糖尿病医会学術講演会:平成16年6月26日(土)高齢者糖尿病の治療:井藤先生
⑤その他:熊大 小川教授:アスピリンと冠動脈硬化の予防
対象:糖尿病患者、2000名
第13回 京都糖尿病医会役員会
平成15年7月24日
報告事項
①第3回京都糖尿病医会理事会:委任状 20通(理事:55名)
第2回京都糖尿病医会総会:委任状 112通(会員:271名)
検討事項
①平成14年度決算報告 / 平成15年度予算案:別紙 / 平成14年度事業報告 / 平成15年度事業計画:別紙
②第3回地域糖尿病学習会:日時:平成15年9月6日(土)午後4時より
場所:綾部市立病院2階講堂/京都府綾部市青野町大塚20-1/TEL0773-43-0123
症例検討およびレクチュア:司会 荒木 義正先生
第3回 京都糖尿病医会理事会
平成15年7月26日
協議事項
①平成14年度決算報告:承認 / 平成14年度事業報告
②平成15年度予算案:承認 / 平成15年度事業計画:承認
糖尿病と保険診療
-インスリン測定-
★血中インスリン(IRI、CPR)は、毎月の測定が認められています。しかし、多数例に毎月測定しますと、画一的とみなされ注意を受けます。医学的観点から必要な症例に対してのみ施行するようにして下さい。
★血糖日内変動の検索時にインスリンを同時に測定しておられる医療機関が見受けられますが、毎食前後のインスリン測定は臨床上あまり意味がないと考えられます。朝食前および朝食後の2回程度は認められているようです。勿論これも画一的にならぬよう、症例を選んで実施して下さい。
★随時尿のCPRは臨床上あまり意味がないと考えられますので、査定の対象となります。尿中CPRは蓄尿で施行して下さい。
★グルカゴン負荷試験:膵臓移植の術前検査として施行される時は積算(それぞれの点数の和)で算定して下さい。その他の場合は、必要理由(注記)が妥当であれば積算で算定可能です。

 糖尿病腎症の発症・進展を予防するには、やはり厳格な血糖管理と血圧管理が最っとも重要であり、また網膜症に対しては硝子体手術が施行されているが、手術成績はまだ十分とは言えず、視力回復には大きな期待は出来ない。
糖尿病腎症の発症・進展を予防するには、やはり厳格な血糖管理と血圧管理が最っとも重要であり、また網膜症に対しては硝子体手術が施行されているが、手術成績はまだ十分とは言えず、視力回復には大きな期待は出来ない。 京都府立医科大学眼科学教室 安原 徹先生「硝子体術者の立場からの糖尿病網膜症の臨床」:われわれ内科医にとって普段目にすることの無い手術手技を始めとして分かりやすくお話頂いた。糖尿病網膜症が成人失明の第1位であり、視力の回復は望めないが悪くならないように努めるのが当面の目標である。硝子体手術の適応は腎障害の合併や血糖コントロール状態とは必ずしも一致しない。内科治療を優先するか、それとも眼科治療を含めた治療を考慮するのか選択に苦慮する症例も存在し、眼科医の内科的知識、内科医の眼科的知識が以前にも増して重要となって来ていると結論された。
京都府立医科大学眼科学教室 安原 徹先生「硝子体術者の立場からの糖尿病網膜症の臨床」:われわれ内科医にとって普段目にすることの無い手術手技を始めとして分かりやすくお話頂いた。糖尿病網膜症が成人失明の第1位であり、視力の回復は望めないが悪くならないように努めるのが当面の目標である。硝子体手術の適応は腎障害の合併や血糖コントロール状態とは必ずしも一致しない。内科治療を優先するか、それとも眼科治療を含めた治療を考慮するのか選択に苦慮する症例も存在し、眼科医の内科的知識、内科医の眼科的知識が以前にも増して重要となって来ていると結論された。
 糖尿病は脳出血やくも膜下出血の危険因子とはならないが、脳梗塞の危険因子であり、Framinghamstudyをはじめ多くの疫学調査では、脳梗塞発症に関する危険度は2~3倍あるいはそれ以上で、多くの危険因子を調整してもなお独立した危険因子である。我が国における久山町研究においても、1961年、1974年、1988年にそれぞれ設定された第1~第3集団の危険因子の変化をみると、第1~第3集団で高血圧の頻度は変わらず降圧療法の普及により血圧値は低下しているが、耐糖能異常、肥満は2~3倍に増加してきており、糖尿病の危険因子の重要性が指摘されている。
糖尿病は脳出血やくも膜下出血の危険因子とはならないが、脳梗塞の危険因子であり、Framinghamstudyをはじめ多くの疫学調査では、脳梗塞発症に関する危険度は2~3倍あるいはそれ以上で、多くの危険因子を調整してもなお独立した危険因子である。我が国における久山町研究においても、1961年、1974年、1988年にそれぞれ設定された第1~第3集団の危険因子の変化をみると、第1~第3集団で高血圧の頻度は変わらず降圧療法の普及により血圧値は低下しているが、耐糖能異常、肥満は2~3倍に増加してきており、糖尿病の危険因子の重要性が指摘されている。 しかし、たとえばunited Kingdam Prospective Diabetes Study(UKPDS)では、2型糖尿病に対して大規模介入試験が行われ、強化治療群では心筋梗塞のリスクを16%減少させたが脳卒中は減少できなかった。その後、2型糖尿病で高血圧を有する1148人を血圧値で150/85mmHg以下の厳密管理群と180/105mmHg以下の非厳密管理群に分けると、脳卒中の発症は44%(p=0.013)の減少が得られた。すなわち、糖尿病のコントロールのみならず高血圧も同時に管理することの必要性が示されている。図1のごとく、久山町研究でも脳梗塞の発症も高血圧、糖尿病単独の場合に較べて、両者が合併すると2倍以上に増加している。
しかし、たとえばunited Kingdam Prospective Diabetes Study(UKPDS)では、2型糖尿病に対して大規模介入試験が行われ、強化治療群では心筋梗塞のリスクを16%減少させたが脳卒中は減少できなかった。その後、2型糖尿病で高血圧を有する1148人を血圧値で150/85mmHg以下の厳密管理群と180/105mmHg以下の非厳密管理群に分けると、脳卒中の発症は44%(p=0.013)の減少が得られた。すなわち、糖尿病のコントロールのみならず高血圧も同時に管理することの必要性が示されている。図1のごとく、久山町研究でも脳梗塞の発症も高血圧、糖尿病単独の場合に較べて、両者が合併すると2倍以上に増加している。 剖検例においても糖尿病患者では脳血管にアテローム硬化が強いことが示されている。頚動脈系 では頭蓋外血管より頭蓋内血管に動脈硬化が強い傾向にあり、また、椎骨脳底動脈の動脈硬化が強いことも指摘されている。閉塞に至る様な高度でない頭蓋内動脈硬化により、主幹動脈より分岐する穿通枝の分岐部での閉塞が生じて、穿通枝領域全体にわたる梗塞を引き起こす(図2)。このタイブの梗塞はFisherやCaplanによりBranch Atheromatous Disease(BAD)と命名され、狭義のラクナ梗塞にアテローム硬化の要因が加味したものといえる。
剖検例においても糖尿病患者では脳血管にアテローム硬化が強いことが示されている。頚動脈系 では頭蓋外血管より頭蓋内血管に動脈硬化が強い傾向にあり、また、椎骨脳底動脈の動脈硬化が強いことも指摘されている。閉塞に至る様な高度でない頭蓋内動脈硬化により、主幹動脈より分岐する穿通枝の分岐部での閉塞が生じて、穿通枝領域全体にわたる梗塞を引き起こす(図2)。このタイブの梗塞はFisherやCaplanによりBranch Atheromatous Disease(BAD)と命名され、狭義のラクナ梗塞にアテローム硬化の要因が加味したものといえる。 インスリン抵抗性が心筋梗塞のハイリスクであることは明らかにされているが、脳梗塞についても近年糖尿病を有さないインスリン抵抗性は1.5~2.6倍脳梗塞のリスクを増加されることが報告されている。さらに、インスリン抵抗性と頸動脈病変との間に有意な関連が見出されている。高血圧のなかで食塩感受性高血圧は他のリスクファクターも合併し、インスリン抵抗性とオーバーラップする部分が多いとされる。食塩感受性高血圧が心血管疾患のハイリスクであることが知られているが、血圧日内変動の観点から食塩感受性高血圧では夜間血圧の低下しないnon-dipperが多いことが指摘され、さらに、食塩制限や利尿薬投与でnon-dipperからdipperに変わることも指摘されている。我々が行った血圧日内変動によるラクナ梗塞の追跡調査では、nOn-dipperで脳血管性痴呆進展や脳梗塞再発が有意に多かった(図4)外来血圧より24時間血圧平均値が臓器障害の程度、脳心血管事故のリスクにより強く相関することは一貫して指摘されており、今後、夜間血圧管理も含めた血圧コントロールが望まれる。そのような背景に、食塩感受性高血圧、インスリン抵抗性などの要因が複合して関与していることが考慮され、リスク管理がよりきめ細かくなることが期待される。
インスリン抵抗性が心筋梗塞のハイリスクであることは明らかにされているが、脳梗塞についても近年糖尿病を有さないインスリン抵抗性は1.5~2.6倍脳梗塞のリスクを増加されることが報告されている。さらに、インスリン抵抗性と頸動脈病変との間に有意な関連が見出されている。高血圧のなかで食塩感受性高血圧は他のリスクファクターも合併し、インスリン抵抗性とオーバーラップする部分が多いとされる。食塩感受性高血圧が心血管疾患のハイリスクであることが知られているが、血圧日内変動の観点から食塩感受性高血圧では夜間血圧の低下しないnon-dipperが多いことが指摘され、さらに、食塩制限や利尿薬投与でnon-dipperからdipperに変わることも指摘されている。我々が行った血圧日内変動によるラクナ梗塞の追跡調査では、nOn-dipperで脳血管性痴呆進展や脳梗塞再発が有意に多かった(図4)外来血圧より24時間血圧平均値が臓器障害の程度、脳心血管事故のリスクにより強く相関することは一貫して指摘されており、今後、夜間血圧管理も含めた血圧コントロールが望まれる。そのような背景に、食塩感受性高血圧、インスリン抵抗性などの要因が複合して関与していることが考慮され、リスク管理がよりきめ細かくなることが期待される。 田畑真佐子氏からはメディセーフリーダーが高齢者に受け入れられやすく、チップが扱いやすいこと、グルテストエースは慣れている人には向いている、フリースタイルの前腕採血は皮下出血が問題で女性には勧められない、また心臓に近い分怖いと言う人があるとの報告があった。QOLを改善するために1型糖尿病の患者さんには積極的にSMBGを勧めているが、一方、指先とは言え身体を傷つけての検査であるうえ、医療経済負担も大きいことを考えると、生活パターンが安定している時には、殊に2型の糖尿病患者さんが1日2回のSMBGを続けないといけないのだろうかといった疑問が提出された。
田畑真佐子氏からはメディセーフリーダーが高齢者に受け入れられやすく、チップが扱いやすいこと、グルテストエースは慣れている人には向いている、フリースタイルの前腕採血は皮下出血が問題で女性には勧められない、また心臓に近い分怖いと言う人があるとの報告があった。QOLを改善するために1型糖尿病の患者さんには積極的にSMBGを勧めているが、一方、指先とは言え身体を傷つけての検査であるうえ、医療経済負担も大きいことを考えると、生活パターンが安定している時には、殊に2型の糖尿病患者さんが1日2回のSMBGを続けないといけないのだろうかといった疑問が提出された。 これらのことから糖尿病診療における医療連携を考えた場合、ポイントは2つあると思います。
これらのことから糖尿病診療における医療連携を考えた場合、ポイントは2つあると思います。 私の診療所は第一日赤、府立洛東病院、京都専売病院、原田病院とは至近距離にあり、いずれの病院も徒歩10分以内にあります。そして、それぞれの病院は独自の特長を持っておられ、東山医師会との連携も緊密であり、幸いにして個人的に親しくして頂いている医師がいずれの病院にも勤務しておられ、大変恵まれた環境で診療を行っております。なかでも第一日赤は私の古巣でもあり、また上記①-⑧を十分に満足しており、最も高頻度に紹介させて頂いています。
私の診療所は第一日赤、府立洛東病院、京都専売病院、原田病院とは至近距離にあり、いずれの病院も徒歩10分以内にあります。そして、それぞれの病院は独自の特長を持っておられ、東山医師会との連携も緊密であり、幸いにして個人的に親しくして頂いている医師がいずれの病院にも勤務しておられ、大変恵まれた環境で診療を行っております。なかでも第一日赤は私の古巣でもあり、また上記①-⑧を十分に満足しており、最も高頻度に紹介させて頂いています。 パリで開催ということで、これまでにない参加者が集まった。SARSで心配された国際会議であったが、さすがにパリともなると違い前登録者が12,000名もあり、当日を入れると15,000名を超える大盛況であった。前夜祭は2003年8月24日(日)の夕方に行われたが会場は早くから人が入り満席であった。期待したオープニングセレモニーであったが、質素であり、開会の宣言と関係者の紹介のみで特に目新しいものはなかった。その後はフロアーや製薬、機器の展示ブースなどでサンドイッチと飲み物を食べたり飲んだりしながら旧交を暖める風景がアチコチに見られた。1994年に神戸で開催されて9年間が過ぎたことになる。
パリで開催ということで、これまでにない参加者が集まった。SARSで心配された国際会議であったが、さすがにパリともなると違い前登録者が12,000名もあり、当日を入れると15,000名を超える大盛況であった。前夜祭は2003年8月24日(日)の夕方に行われたが会場は早くから人が入り満席であった。期待したオープニングセレモニーであったが、質素であり、開会の宣言と関係者の紹介のみで特に目新しいものはなかった。その後はフロアーや製薬、機器の展示ブースなどでサンドイッチと飲み物を食べたり飲んだりしながら旧交を暖める風景がアチコチに見られた。1994年に神戸で開催されて9年間が過ぎたことになる。