
令和3年7月24日
京都府医師会館
Web配信(ハイブリッド)

総合司会
ちかやま内科
近山 達 先生

講演1
大阪母子医療センター
和栗 雅子 先生

講演2
愛媛大学 産科婦人科
杉山 隆 先生
大阪母子医療センター 母性内科※
主任部長 和栗 雅子 先生
本講演では、妊娠中に取り扱う糖代謝異常のうち、「糖尿病合併妊娠」の最新の話題を取り上げ、解説した。
妊娠中の母児合併症予防のためには、血糖値とHbA1cの目標値は、空腹時<95 mg/dl、食後1h<140 mg/dl、食後2h<120 mg/dl、HbA1c<6.5%が推奨されている。この管理指標を達成するためには血糖自己測定(SMBG)および連続グルコースモニター(CGM)を活用する。2018年にFlash Glucose Monitoring (FGM)、一部のリアルタイム(rt)CGMが妊婦にも保険適用になり、2019年6月にCGMの管理指標が提示された。2020年4月に血糖自己測定器加算に「間歇スキャン(is)式持続血糖測定器(CGM)(以前のFGM)によるもの」が新設されたが、これらの機器による測定値とSMBG値は乖離する場合もあり、isCGMやrtCGMの測定値のみでインスリン量を変更せず、SMBG機器で確認する必要がある。
先天異常を防ぐには、HbA1c<6.5%にしておくことが推奨される。
妊娠中の明らかな糖尿病(overt diabetes in pregnancy (ODP))は先天異常の頻度が高い。妊娠前から糖尿病であったが気づかず、高血糖状態で妊娠した例も多く含まれていると思われ、ODPを妊娠前に発見することが大切である。
網膜症は妊娠中に増悪しやすい。従来療法より強化療法の方が増悪は少ないが、妊娠して強化療法に変更すると増悪することがある。網膜症の発症・増悪に影響を与える因子として、糖尿病罹病期間が長く、妊娠判明時コントロール不良で急激な血糖コントロールをした場合、高血圧・糖尿病腎症の合併例、などが挙げられる。以前からも指摘されていたが、最近の報告でも、妊娠初期または初診時のHbA1c高値(8%以上)で罹病期間は20年以上の場合に増悪しやすいことが指摘されており、妊娠前からの血糖管理が重要である。
腎症第3期以降の場合、妊娠・出産は推奨できない。報告は少なく、慎重に行なうべきだが、透析中や腎移植後に妊娠・出産した症例報告はある。
妊娠前の糖尿病の薬物療法について、食事療法でコントロールが不十分な2型糖尿病の場合、第一選択としてはインスリン療法を選択する。経口血糖降下薬やGLP-1受容体作動薬を使用している場合はインスリン療法に変更する。一部の降圧薬・脂質異常改善薬は中止・変更しておく必要があるが、挙児希望の時期がいつか分からない状況でこれらの薬剤が必要な場合、全か無の時期を活用し、妊娠判明まで使用せざるを得ない場合もある。

母体の健康維持と胎児の健全な発育に必要十分なエネルギー量確保、適切な栄養素配分に併せ、母体の厳格な血糖コントロール、適正な体重増加を目指す。妊娠糖尿病の至適総エネルギー量、栄養素比率はまだ確立されていないが、「日本人の食事摂取基準(2020年版)」での一般妊婦での推奨量を取り入れ、摂取総カロリーは目標体重×30kcalを基本とし、非肥満妊婦(BMI<25)では妊娠初期、中期、後期にそれぞれ50kcal、250kcal、450kcalを付加する。肥満妊婦(BMI≧25)では妊娠中のエネルギー付加は行わない。1日3回の食事において食後血糖が目標値を超えれば5~6回分割を試みる。血糖に影響が大きいのは糖質であり、糖質・炭水化物の摂取量や方法を考慮することは大切であるが、極端な糖質制限は推奨されず、蛋白質・脂質の摂り方も重要である。食品交換表とカーボカウント法(基礎・応用)を組み合わせた指導は有用である。
2021年日本産科婦人科学会から、「妊娠中の体重増加指導の目安」(表1)が提言された。糖代謝異常妊婦の適正な体重増加は確立されておらず、適応できるかは検討が必要だが、指導するうえでの参考になると考える。
適切な食事療法を守った上で運動療法を行うことは、血糖コントロール改善や適切な体重管理に繋がる可能性がある。肥満合併、軽い耐糖能異常例にはインスリン感受性を高める運動療法は大変有効である。インスリン使用者も運動可能であるが低血糖に注意し慎重に行う。開始前に運動療法が可能であるかメディカルチェックを必ず行い、運動前後に血圧・脈拍・血糖を確認する。話しながら楽しいと感じる程度のウォーキングなどが推奨される。
妊娠前はインスリンを使用していなかった2型糖尿病の妊婦でも、食事・運動療法により目標血糖値が達成できない場合は薬物療法が必要である。
経口糖尿病薬について、妊娠中の母体において必要インスリン量の変化に伴う血糖上昇は経口糖尿病薬のみでは対応できないことが多い。ビグアナイド(BG)薬はインスリンより母体の体重増加や新生児低血糖のリスクが低下するという報告もあるが、BG薬を使用した母体から産まれた児において小児期BMIが高くなったという報告もあり胎児の安全性に関する情報が不足しており添付文書上は使用禁忌である。また、その他の経口糖尿病薬やGLP-1受容体作動薬についても胎児の安全性について十分な規模の報告がないことから使用できない。
インスリンは胎盤を通過しないことなどより、妊娠中はインスリン治療を行うことが推奨される。インスリンアナログ製剤のうちインスリンアスパルト、インスリンリスプロ、インスリンデテミルはヒトインスリンと同等の安全性・有効性が報告されている。1日4~5回の頻回注射でコントロール困難な場合はインスリンポンプを用いて持続皮下インスリン注入療法(CSII)を試みる。rtCGM機能を搭載したインスリンポンプを用いたSensor augmented pump (SAP)療法は、低血糖時に自動で一時停止させる機能もあり重症低血糖防止に対して有用であるが、停止後再開するまでに逆に高血糖になり手動での対応が必要になる場合もあるなど、実際の使用に際しては十分な指導と本人の理解・習熟が必要である。新しい機能や形態を有するCGM機器やインスリンポンプの開発も進められており、例えば、これまでのインスリンポンプはインスリン注入部とポンプを操作するコントローラーが一体型でありインスリンはチューブを通して身体に注入されていたが、2018年に販売開始されたパッチ式インスリンポンプは、インスリン注入部と操作するコントローラーが分離しており、注入部を直接身体に装着するためチューブフリーである。
食事療法は、非妊時BMI<25の患者では目標体重(kg)×30 kcal+350 kcalに設定し、非妊時BMI≧25の場合は個別対応だが、いずれの場合も血糖コントロール、体重変化、授乳量を参考に調整する。
薬物療法は、インスリンは母乳へ少量移行するが、児の腸管で消化されるため吸収されないこと、経口血糖降下薬の安全性を示した根拠となる情報が少ないこと等より、インスリンが第一選択とされている。分娩後、胎盤が娩出し、インスリン抵抗性が改善する(妊娠前の状態に戻る)ため、インスリン必要量は急激に減少する。母乳哺育が開始されると、血糖低下、体重減少となりやすく、インスリン使用者は低血糖を頻回に起こしやすいので速やかなインスリンの減量と調節が必要となる。従って、分娩後のインスリン量は、妊娠前の投与量に戻すか、または分娩直前の投与量の約半分~3分の2から開始し、SMBGやCGMで血糖値の推移を確認して調節する。
糖尿病母体から産まれた児に関する検討では、胎内高血糖の有無と遺伝的背景による児の糖尿病や糖代謝異常の発症頻度と調整オッズ比を検討し、遺伝的素因のみならず子宮内での高血糖曝露が2型糖尿病発症リスクであることが報告されている。母体が1型糖尿病の児においては、母体妊娠前BMIを調節後も肥満や過体重が増加し、2型糖尿病発症のリスクが高かった。母体が2型糖尿病の児では、2型糖尿病発症の高リスクである可能性が高いが、報告は限られている。
参考書籍、Webサイトを表2に提示する。ご参考にしていただきたい。
2021年11月27~28日に第37回日本糖尿病・妊娠学会学術集会を開催する予定である。海外特別講演では、Helen R. Murphy教授をお招きして「CONCEPTT trial」についてご講演いただく。また、「糖代謝異常妊婦の体重管理を考える」、「インスリン治療を活かす最新の機器・手法のコツ」という2つのシンポジウムを開催する。そして、母性内科学会※※との合同特別企画として「糖代謝にも関わる内科合併症をもつ女性の妊娠~母性内科の視点から~」と題して、甲状腺疾患、高血圧・腎実感、循環器疾患を有する妊婦の病態や管理、不妊・不育症、そして妊娠と薬物治療について、それぞれ分野のご専門の先生より講演いただく予定である。
(本学術集会の詳細は学会HP(https://dm-net.co.jp/jsdp/)をご確認ください)。
2022年7月には第7回母性内科プロバイダーコースbasicと第7回母性内科学会学術集会を開催予定である。どちらも多数ご参加いただきたい。
※ 母性内科は、種々の内科合併症をもつ女性の妊娠前から出産後にかけての治療や将来の疾病予防と健康増進を目的として、1981年に大阪母子医療センターに設立された。
※※ 日本母性内科学会はこの分野を担う専門家グループとして、他学会や医療従事者への適正な専門医療情報の伝達も使命とし、2014年に設立された。

愛媛大学大学院医学系研究科 産科婦人科学 教授
杉山 隆 先生
妊娠中に取り扱う糖代謝異常には,1) 妊娠糖尿病(gestational diabetes mellitus; GDM)、2) 妊娠中の明らかな糖尿病(overt diabetes in pregnancy)、3) 糖尿病合併妊娠(pregestational diabetes mellitus)の3つに分類される。 最近,妊娠前から耐糖能低下を有する女性が増加しており,これらの症例のなかに糖尿病合併症や先天異常が含まれることから,妊娠中および妊娠後のより注意深い管理を要することが指摘された。そこでInternational Association of Diabetes and Pregnancy Study Group(IADPSG)は2010年に妊娠糖尿病の定義を以下のように提案し,わが国でもそれを追認する形となった。すなわち,日本糖尿病学会, および日本糖尿病・妊娠学会,日本産科婦人科学会は,妊娠糖尿病の新しい定義を「妊娠中に初めて発見または発症した糖尿病に至っていない糖代謝異常である。妊娠中の明らかな糖尿病 (overt diabetes in pregnancy)や糖尿病合併妊娠は含めない」とした。
GDMは当初、妊娠時にのみ高血糖状態を呈し、分娩後には正常化するような比較的軽症の耐糖能異常として認識されてきた。その後,妊娠時に発見されるさまざまな程度の耐糖能低下をすべて含む広い概念に変化してきた。GDMの成因についても、妊娠時に特有の耐糖能低下という概念から、GDMと 2 型糖尿病のリスク因子(家族歴、肥満、運動不足、加齢、高血圧、脂質代謝異常、薬剤等)が同一であることから、妊娠糖尿病は必ずしも妊娠時に特有な耐糖能異常ではなく、その多くは発症する前の 2 型糖尿病が妊娠時に偶然、あるいは妊娠時のインスリン抵抗性によって顕性化したものであるという概念に変わりつつある。すなわち、GDMはheterogeneousな集団である。個々の症例において上記リスク因子のいずれかの程度が強かったり、上記因子の組み合わせにより、個々の症例のインスリン分泌能やインスリン感受性が決定し、妊娠後半期に生じるインスリン抵抗性増大に対応してインスリン分泌が代償できない結果、血糖上昇を来すことによりGDMを発症するのである。またGDMの病態として、妊娠前からのインスリン分泌能低下が重要であることが知られている。 GDMの診断がなされ、治療介入がなされても妊娠前および妊娠中のエピジェネティクスが母体および胎児に影響を与え、妊娠合併症やその後の母児の中・長期的合併症と関連する可能性が想定される。
1)妊娠合併症の増加
妊娠糖尿病では、妊娠高血圧症候群 (hypertensive disorders of pregnancy;HDP)の合併率が高くなるが、肥満を合併するとさらにその頻度は高くなる。また帝王切開率も高くなることが知られている。
胎児・新生児合併症では、胎児機能不全、胎児死亡、heavy-for date (HFD) 児、巨大児、巨大児に伴う分娩障害、胎児発育不全、新生児低血糖症、新生児高ビリルビン血症、新生児低 Ca 血症、多血症、新生児呼吸窮迫症候群、肥厚性心筋症などがあげられる。多くの合併症は妊娠中の血糖コントロールの不良により生じる。
2)妊娠糖尿病の 2 型糖尿病への進展
妊娠糖尿病では、将来高率に 2 型糖尿病に進展することがよく知られている。事実hyperglycemia and adverse pregnancy outcome study (HAPO study)のフォローアップスタディにおいて、妊娠糖尿病既往女性で10年後の2型糖尿病の発症が高くなることが報告されている。3)糖尿病妊婦から生まれた児の成長期の合併症
HAPO studyにおいて児のフォローアップスタディでは、妊娠糖尿病母体より出生した児(平均11歳時)の脂肪量等が非妊娠糖尿病群より有意に多く、耐糖能低下の頻度も高いことが明らかとなっている。1)妊娠糖尿病の診断基準
2010年,国際共同観察研究であるHAPO studyに基づく診断基準が先述の IADPSG により設定された。75 g 経口ブドウ糖負荷試験(75g OGTT)において 92-180-153 mg/dlのうち 1 点以上満たした場合に妊娠糖尿病と診断する。本診断基準は旧診断基準に比しより厳しくなり、GDMの頻度が急増した。HAPO studyの対象では17.8%に及び、世界中から多くの批判が上がった。2013年、National Institutes of Health(NIH)はコンセンサス会議を開催し、「現時点でIADPSGによるワンステップでの診断基準の適用は、根拠に乏しい」ことを表明した。
2)わが国の妊娠糖尿病の診断基準とIADPSGの診断基準の相違
妊娠24~32週の診断に関しては、わが国の診断基準はIADPSGと同様である。一方、妊娠初期に関しては、IADPSGが空腹時血糖値のみを診断基準に用いることを推奨したのに対し、わが国は75g OGTTの1時間値、2時間値も診断基準のカットオフ値として定めたことに大きな違いがある。その結果、妊娠初期に75g OGTTの空腹時のみならず、1時間値や2時間値のみの1点だけの異常であってもGDMと診断されることとなり、GDMの頻度は増加した。ただし、これには理由がある。2010年以前はようやく妊娠中のGDMのスクリーニングが浸透し始めた頃であり、GDMの診断に混乱を招くことを危惧し、旧診断基準の妊娠中の適用法と同様に妊娠中いずれの時期においても本カットオフ値を採用した経緯がある。
今後、わが国においても妊娠初期のGDMの診断基準に関しては留意する必要がある。日本糖尿病学会の2019年度版の改定ガイドラインでは、「妊娠初期におけるGDMの診断基準の根拠は不十分である」ことが示された。また日本産科婦人科学会および日本産婦人科医会による2020年版の産科診療ガイドラインにおいても同様の記載がなされる予定であり、日本糖尿病・妊娠学会においても同様の提言がなされる予定である。ちなみに米国では米国糖尿病学会はIADPSG基準を採用しているが、米国産婦人科学会は採用していない。オーストラリアやカナダでは、IADPSG基準が採用されているが、英国では、WHOのGDMの旧診断基準(75g OGTTで空腹時≧ 100 mg/dl、あるいは2時間値≧ 200 mg/dl)が用いられている。
妊娠糖尿病に対する管理の有効性を示す 2つの randomized controlled trial (RCT) が報告された。オーストラリアにおける妊娠糖尿病の管理に関する RCTでは、治療介入群(食事療法・血糖自己測定・インスリン療法)において治療非介入群(通常の健診群)より母体合併症や新生児合併症が低くなることを示している。また米国における妊娠糖尿病に対する RCT においても治療介入群は非介入群よりも有意に母体や児の予後が良好であり、妊娠糖尿病に対する血糖コントロールが重要であることが示された。
1)血糖コントロール目標
日本産科婦人科学会栄養代謝問題委員会では、1985 年に糖尿病妊婦における血糖コントロールの目標値として、静脈血漿グルコース値が食前値 100 mg/dl 以下、食後 2 時間値 120 mg/dl 以下としている。米国糖尿病学会では、妊娠中の管理目標を空腹時値≦ 95 mg/dl、食後 1 時間値≦ 140 mg/dl、食後 2 時間値≦ 120 mg/dl)と示している。
2)血糖値のモニタリング
現在,糖尿病患者の血糖値のモニターとしては、簡易血糖測定器による血糖自己測定(self-monitoring of blood glucose; SMBG)が用いられている。SMBGを頻回に行うことは、厳格な血糖コントロールが要求される糖尿病合併妊婦においては、低血糖症の防止のためにも有用である。現在、SMBGは妊娠糖尿病のうち、診断時の75g経口ブドウ糖負荷試験のカットオフ値が2点以上陽性、あるいは1点陽性でも肥満合併の場合は保険適応がある。空腹時値 95 mg/dl以下、食前値 100 mg/dl以下、食後 2 時間値 120 mg/dl 以下という血糖コントロール目標を厳格に達成するためには、血糖を測定する回数は、毎食前 30 分、毎食後2 時間、就寝前の1日7回にすることが原則である。ただし、血糖値が安定している場合は、1 日の測定回数を減らす。
3)母体の体重の重要性
母体の肥満が血糖値とは独立して児発育に影響を与えることが知られている。事実、HAPOスタディの2次解析により、肥満が血糖値と独立してHFD児の発症と関連することが報告されている。妊娠前のBMIが妊娠合併症に関連することはよく知られた事実であり、妊娠中の体重増加量もHFD児を含む妊娠合併症と関連する。したがって、糖代謝異常合併妊娠の場合、妊娠中の体重増加量に十分に注意しながら管理することが重要である。
4)今後の管理の方向性
GDMではインスリン分泌やインスリン感受性の背景が異なる結果、糖質・脂質代謝は異なる。今後の管理の方向性として、妊娠糖尿病の個々の病態に基づいて短期合併症(妊娠合併症)や長期的合併症(将来の2型糖尿病を含む非感染性疾患)の予防を鑑みた介入法を行うことがprecision medicine、ひいては、さらなる病態解明が妊娠前、妊娠中、産後の母体・児に対するpreemptive medicineに発展するものと考えられる。
京都糖尿病医会事務局
原山 拓也
過去数回事務局だよりを飛ばしてしまったので久々になります。鍵本会長の下、事務局を担当しております原山です。昨年(2020年)年初から始まったコロナ禍で糖尿病医会の運営もかなり様変わりしました。毎月第4木曜日に行っております役員会は昨年の秋からZoomによるオンライン会議となり今に至ります。また、年2回夏と冬に開催しております学術講演会は、昨年6月は中止、昨年12月は業者さんのサポート下でハイブリッド開催、そして今年7月は業者無しでのハイブリッド開催を行いました。今年の冬も12月18日(土)にハイブリッド開催を予定しております。たくさんの先生のご参加をお待ちしております。現在私がこの原稿を書いていますのが10月18日で本日府下のCOVID-19新規陽性者はわずか2名と落ち着いており街中に活気が戻りつつあります。しかしながら来年(2022年)初頭には第6波が来るという予想を立てる専門家もあり手放しで喜ぶにはまだ早そうです。以前の様に会場開催で先生方にお目にかかれる日が待ち遠しいです。
そんな日常に戻るにはワクチン接種と治療薬という話なのですが、自院の話をしますとコロナに対応する形で昨秋から発熱外来、今春からはコロナワクチン接種も始めて慌ただしく過ごしておりました。落下傘の開院5年目でまだ自院の患者が少なくかかりつけ以外の人を受け入れる余裕がありましたのでLINEを使った予約システム「京あんしん予約システム」に参加したのですが、参加施設数がかなり少なかったようで伏見区や西京区など遠方からも多くの人が来院されました。予め設定した12人分の予約枠が深夜12時の予約開始から5分以内で埋まる事が9月中旬まで続いたので、政府が言った「10月から11月の早いうちに希望者の1回目接種がほぼ終わる」なんて無理だと思っていました。ところが10月に入り予約のペースが急に落ち着き果たして政府の言った通りになりそうです。自院でも需要減少のため今週末(10月23日)で1回目接種を終了する事にいたしました。治療薬は現時点では抗体カクテル療法のみで私のような軽装の開業医は手出ししにくいものですので経口薬など今後の開発に期待です。
次回の事務局だよりを書く頃にはコロナは過去形になっていて去年はこんなことあったなあーと懐かしめる様になっていることを祈ります。
京都糖尿病医会会長
鍵本 伸二
この原稿を書いているのは2021年10月ですが、7月から続いたコロナ感染拡大第5波もようやく落ち着き、ホッと一息ついているところです。会員の先生方におかれましては、ご無事にお過ごしでしょうか。この会報が皆様お手元に届く頃にはどうなっているのか、全く予測がつきませんが第6波が来ていないことを願うばかりです。
さて、昨年から続くコロナ禍の影響で対面での会議が困難になり、今やWEBを通した講演会が当たり前になってきました。これはこれで移動の時間が省けて遠隔地の先生方にもご参加頂きやすいなどのメリットもありますが、対面形式に比べてディスカッションが盛り上がりにくい、懇親の機会がなくなって「顔がわかる関係」を構築しにくいなどやや寂しく感じる面も有り、対面での会議が出来る日常が一日も早く戻って欲しいものです。
京都糖尿病医会でも2020年3月に予定していた地域学習会と6月に予定していた学術講演会がコロナ禍の影響で中止となりました。2020年12月5日には京都大学糖尿病内分泌栄養内科の小倉先生コーディネートによる学術講演会を、ITサポート会社T-PLUSに依頼してWEB併用で開催にこぎつけました。この時にノウハウを勉強させて頂き、その後は有償の企業を頼まず自前で学術講演会、地域学習会などをZOOMで開催してきました。また、患者会の活動もコロナ禍でほぼ途切れている中で、かぎもとクリニックでは何度かZOOMを使って患者さん向けの教室を開催したところ、高齢の患者さんが多いですが皆さん苦労しながらもZOOMに初挑戦して参加してくれました。この様な状況の記録を今後に残す意味も兼ねて、これまでのWEB会議の開催経験をご報告します。

図1は2020年12月5日の京都糖尿病医会学術講演会の様子です。写真右奥にサポート会社(T-PLUS)のスタッフの方3名が写っています。配信に必要なPC数台とカメラを含む配信用機材は全てT-PLUSが準備、設営してくれました。演者の室谷健太先生(久留米大学バイオ統計センター)、下野大先生(二田哲博クリニック)はお二人ともネット経由で遠隔でご講演頂きました。この時はWebEXを使用しました。
図2は2021年3月13日、京都北医師会と共催した地域学習会の様子で、ZOOMを使ってすべて自前の機材で、かぎもとクリニック3階(普段は患者さんへの教室などを開催している部屋です)から配信しました。これに先立って練習のための模擬講演会を2月に開催しましたが、いざ本番となると正直言って結構緊張しました。終了後に、参加していただいた先生方から「声も画像も問題なく届いていたと」お聞きして胸をなでおろしました。2021年7月24日には、糖尿病と妊娠をテーマにした学術講演会を近山先生にコーディネートして頂いて、京都産婦人科医会との共催でハイブリッド形式にて開催しました。これは昨年6月に予定していたものがコロナ禍で延期となり、1年スライドで開催にこぎつけたものです。2021年9月19日には長嶋先生のご尽力により京都桂病院と西京医師会の共催を得て、YouTube配信で地域学習会を開催することができました。

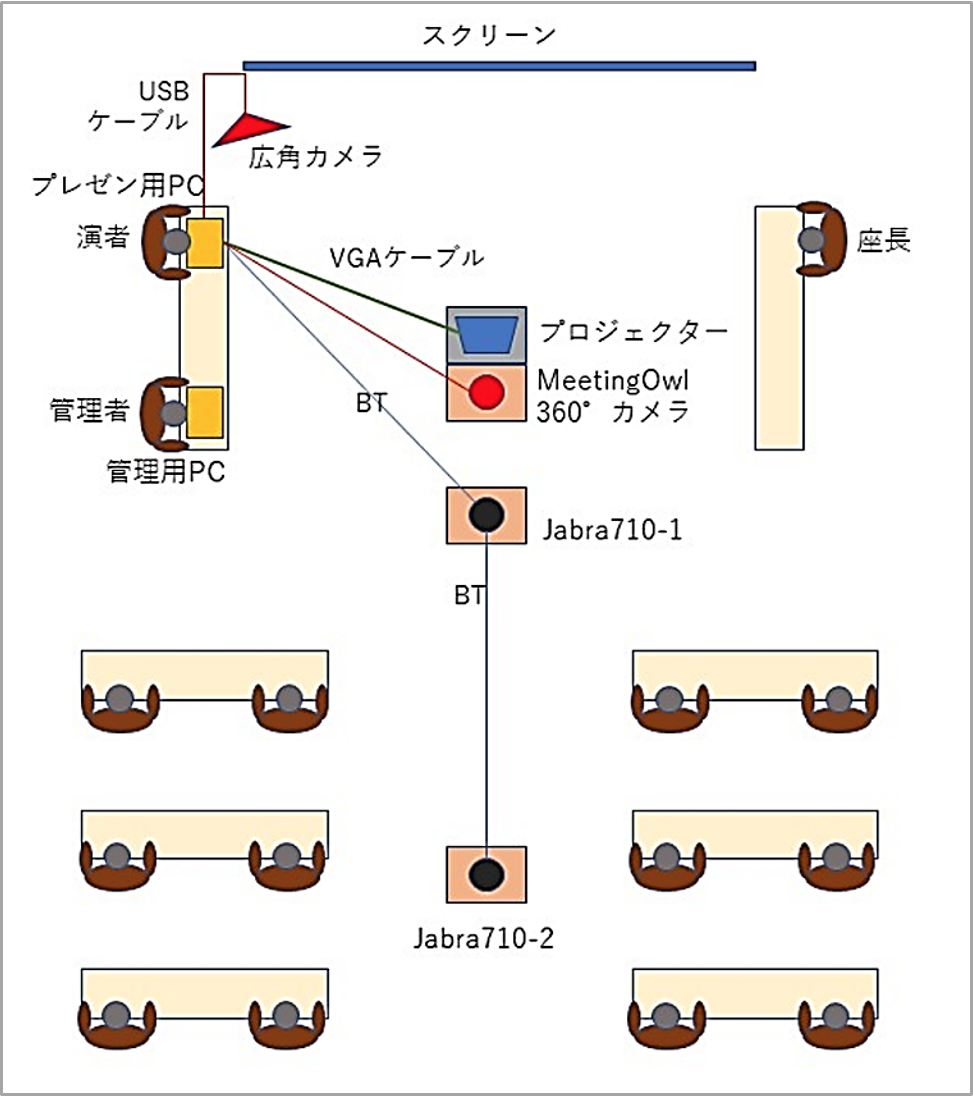
2020年12月(図1)の様にプロのサポートを頼むと多くの機材を使って完璧なWEB講演会を開催できますが、毎回そこまでの手間やコストをかけるわけにはいきませんので、2021年3月の地域学習会以降はキャリーケース(図3)に収まる機材で開催しています。この中身は各種長さのイーサネットケーブル数本(5m~20m)、USB延長ケーブル数本(3m~5m)、イーサネットハブ、WiFiルーター、WEBカメラ、プロジェクター、WEB会議用のマイクスピーカーシステムなどを詰め込んでいます(図4)。WEBカメラは会場の全景を写せる広角カメラと、360度カメラで音が鳴る方向や動きがある方向を自動的にアップしてくれるAI機能搭載のカメラ(MeetingOWL)を併用して適宜切り替えて使用しています。WEB会議の開催にあって一番悩むのが音声で、会場とWEB参加の先生の間で声が届かなくても困りますが、下手をするとハウリングの嵐になってしまいます。今までのところJABRA 710というスピーカーフォンを使用してうまくいっています。これは配信用のPCとスピーカーフォン2台がbluetooth (BT)で連動して、会場の音声を拾うとともにネットからの音声を会場に伝えてくれるシステムで、今までの経験では20人程度までの会場であれば(メーカーの説明書のキャパシティーは超えていますが)問題なく運営できています。


使っている構成の状況を図5に示しますが、ZOOMの会議室を管理するPCと現場で講演会のプレゼンをするPCが同じだとコントロールが難しくなるので、最近ではZOOMの管理はプレゼン用のPCとは別途にタブレットを使っています。患者さん向けの教室の場合は、私が自分でプレゼンしながらタブレットでZOOMの管理をするなどなかなか忙しいです。
ただ、画像や音声が問題なく伝わっているか、配信側では知る術がないのも悩みの種ですので、WEB講演会に御参加頂いた場合、「聞こえていますか」とか「見えていますか」などと呼びかけたときにはカメラに向かって指でOKマークを返して頂くとか、マイクのミュートを外して返事を聞かせて頂くとか、何らかのレスポンスを頂けると誠にありがたいです。まだまだ手探りの状況が続くと思いますが、新しい時代に向けて試行錯誤の途上ですので、寛大な視点でご協力いただけますと幸いに存じます。
ところで、今や医学関係の学会や講演会でWEB開催は当たり前になりましたが、医学会で初めてWEB配信を行ったのは日本糖尿病学会だというのをご存じでしょうか。2001年、清野先生が学会長で日本糖尿病学会年次学術講演会が京都で開催されました。その際に清野先生から私に「何か21世紀としてふさわしい面白いことを企画しなさい」と指示があり、「近未来の糖尿病学」というシンポジウムを企画するとともに、学会のWEB配信を提案させて頂きました。その頃にはインターネットでリアルタイムに動画配信できるシステムはRealServerしかなかったので、京大の研究室に自力でサーバーを立ち上げてRealServerを導入し、京都国際会館と京大の間を専用線で結んでいくつかのシンポジウムをビデオ配信しました。ビデオ配信の視聴者からの質問はチャット(自作のプログラムを京大の研究室のサーバーで動かしていました)で受け付けて、ディスカッションを行いました。
この企画を打ち上げたところ、当時の糖尿病学会理事長から私の携帯電話に「そんなことをしてもらっては困る」と直接連絡が入り、実際にはインターネット配信の対象がごく一部に限られてしまいました。理事長の言い分は「インターネットで学会の議論を配信されると誰が見るかわからない」(実際にはアクセスを許可した人しかログインできないのですが、当時そんなことは理解してもらえませんでした)、「患者さんなどが見聞きした場合、現に行われている治療と違う話が出た場合に、現場で診療にあたっている先生方に迷惑をかける」などといったものでした。その電話で、当時血気盛んだった私は「システム上許可された学会参加者しか視聴できないし、そもそも日本の糖尿病患者さんの治療方針を日本糖尿病学会が示すのは当然で、それは現場で診療に当たっている先生方に迷惑な筈がない」と反論したのですが、相手にされず一笑に付されました。その後、学会が治療ガイドラインを出すのが当たり前になりましたので、私の主張は間違っていなかったと今でも思っています。昨今学会のWEB 配信が増え、昨年来のコロナ禍でWEB参加が当たり前になる中で、20年前の思い出が蘇ってきました。ちょっと早すぎたのでしょうか・・・。
支払い基金では、2021年9 月稼働の審査支払新システムに、AIによるレセプト振分け機能が実装されました。今までの「人の目視での確認(査定・返戻の可能性が高いレセプトに対して行う)」と「コンピュータチェック」にAIが加わりました。AIの役割は審査することではなく「人が目視で確認すべきレセプト」と「コンピュータチェックで完結させるレセプト」に振り分けることです。これにより「人が見るレセプト」を極力少なくし、また一方で「人が見ないレセプト」に査定・返戻すべきレセプトが極力混入しないようにして、審査の効率化・高度化と質の確保を図ります。目視が必要なレセプトに人的資源を今まで以上に投入することができます。2年以内にレセプト全体の9割程度をコンピュータチェックで完結することを目標にしているとのことです。さて、先生方のレセプト審査結果に何か変化が起こるのでしょうか?
参考文献:月間基金2021年9月 発行;社会保険診療報酬支払基金、東京
(文責:長谷川 剛二)