第6号 -平成17年6月1日発行-
■発行人:土井邦紘 ■編集人:和田成雄 ■題字:福井 厳 顧問
第6回 京都糖尿病医会学術講演会
平成16年11月26日 ぱるるプラザ京都
テーマ:糖尿病と運動療法
糖尿病治療の基本は食事および運動療法であるが、これらは薬物治療に比べて理論的裏付けがやや曖昧な面も多かった。とくに、運動療法は経験に基づいて行われてきたが、近年運動療法について数多くの知識の集積とともに、その有用性が科学的に再認識されつつあり、とくに運動によるインスリン抵抗性の改善効果等、糖尿病治療における運動療法の地位が重要視されつつある。今回の講演会は、西陣病院の金綱隆弘先生の司会で、「糖尿病患者の運動指導」について大阪ガス(株)健康開発センターの岡田邦夫先生に講演を頂いた。岡田先生は大阪市立医大医学部卒業後、長年にわたり医学とスポーツの分野での研究を継続されてその豊富な経験に基づいて、糖尿病と運動についてわかりやすく解説して頂いた。

運動の種類には、有酸素運動(ウォーキング、ジョギング)、筋力運動(レジスタンストレ―ニング)、ストレッチ運動があり、それぞれの運動効果が評価されている。生活における運動(ウォーキング等)、非日常での運動(社交ダンス、プールでの水中運動、ランニング等)と種類は種々であるが、運動プログラムの作成において「強度×時間」で示される運動量を決める。強度は個々の症状に沿って無理なく指導するが、70%(%VO2max)以上では血糖、血圧の上昇等を引き起こすこともあり注意が必要。


運動の目安として脈拍120/分位が適当。時間は140分/週位で、3回/週は必要、などの基本的な事項に加えて、運動の心理的効果について、とくにストレス反応の減少、あるいは内臓脂肪減少効果には有酸素運動も有効であるが皮下脂肪減少にはレジスタンス運動がより効果的、こむら返り予防とストレッチの効果、あるいは日常に運動を取り入れるための生活の見直しなど、多岐にわたり糖尿病患者に運動指導を行っていく上で大変有益な講演でした


パネルディスカッションでは「糖尿病の各種病態における運動療法指導の実際」について、京都専売病院 桝田 出先生、桂病院 山本泰三先生の司会で、洛和会音羽病院循環器科 田辺昌人先生、京都大学眼科 鈴間 潔先生、たちいり整形外科 立入克敏先生、京都大学総合人間学部 林 達也先生より、パネリストとしてそれぞれの専門分野での糖尿病患者の運動療法の指導と注意点について活発に意見交換が行われた。循環器科では心筋虚血、不整脈、下肢虚血などの際の運動指導と注意点、心筋虚血の病態把握として心電図に比べて心エコーがより鋭敏で有効である、眼科では増殖性網膜症合併時、とくに新生血管の増殖、硝子体出血に至るケースの運動強度についての注意点、整形外科分野では膝関節症合併者の指導に、スワロビックス(坐運動プログラム)の有用性など、それぞれの疾患合併時の運動量と指導の際の工夫についてディスカッションをして頂いた。(千丸博司 記)
シリーズ -21世紀の糖尿病診療-
糖尿病と男性更年期
|
京都府立医科大学大学院 医学研究科 内分泌機能制御学
福 井 道 明
|
 |
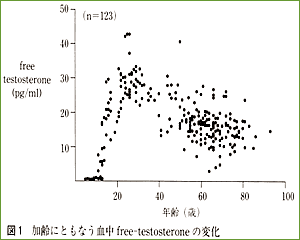
更年期障害は以前から女性特有の疾患であるかのように理解されてきましたが、同様の症状が男性にも存在することを近年マスメディアが広く報じ、一般社会での関心も高まってきています。 女性においては閉経期に女性ホルモンが急激に低下することにより更年期症状が出現するといわれています。男性においては男性ホルモンは20歳前後をピークに緩徐に減少するため(図1)女性ほどホルモン低下症状の発現は顕著ではないため、これまで男性更年期に関してはあまり注目されていませんでした。しかし男性においても男性ホルモンの低下は精神・心理症状として、落胆・うつ・いらだち・不安・神経過敏・生気消失・疲労感など、身体症状として、関節筋肉関連症状・発汗・ほてり・睡眠障害・記憶障害・認知能力低下・集中力低下・骨粗鬆症など、性機能関連症状として、性欲低下・勃起障害・射精感の消失などをきたすとされています。
さらにインスリン抵抗性増大による糖代謝異常や動脈硬化進展などをきたすことも近年報じられるようになってきました。
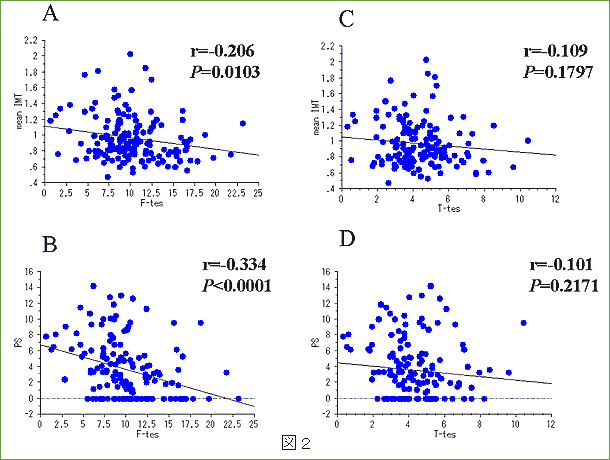
閉経後女性では閉経前女性より冠動脈疾患の発生率は高いとされています。つまり女性においてはエストロゲンの低下が動脈硬化の進展に関与します。男性においても男性ホルモンであるテストステロンや副腎アンドロゲンであるDehydroepiandrosterone (DHEA) の低下がインスリン抵抗性、動脈硬化の進展に関与するとされています。我々も外来通院中の男性2型糖尿病患者の血清テストステロン値を測定し、頚動脈エコーによる内膜中膜肥厚度(IMT)、プラ-ク・スコアー(PS)と血清テストステロン値との関係を調査しました。その結果遊離テストステロン値はIMTと有意な逆相関を認めました(r=-0.206 P=0.0103)。また遊離テストステロン値はPSとも有意な逆相関を認め (r=-0.334 P<0.001)(図2)、男性2型糖尿病患者において血清遊離テストステロン値が低値であることは動脈硬化を促進する一因であるということを証明しました。血清DHEA-S値もIMT(r=-0.298 P<0.0001)及びPS (r=-0.308 P<0.0001)と有意な逆相関を認めました。
これらのホルモンの低下は体脂肪の増加、筋肉量の減少、凝固系の亢進、血管内皮細胞障害や機能障害をもたらしインスリン抵抗性や動脈硬化を促進するとされています。またこれらのホルモンは20歳台をピークに漸減するといわれていますが、糖尿病患者では非糖尿病患者に比し低値であるともいわれており糖尿病患者の動脈硬化進展に寄与しているものと思われます。
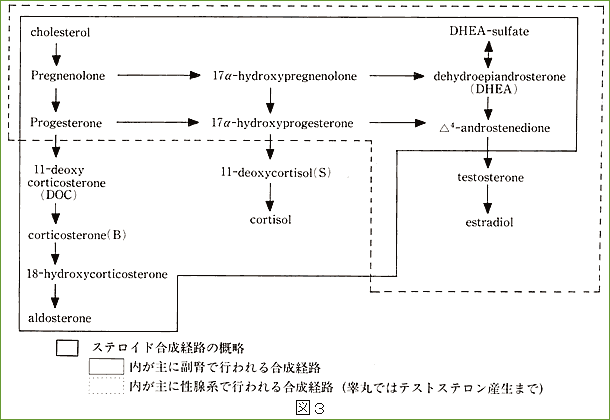
それでは男性ホルモンを低下させる原因は何であるかということになりますが、まず第一に冒頭でも示しましたように加齢による低下が最も大きいと思われます(ただし個人差が非常に大きいのも事実です)。さらに我々の調べた臨床研究では慢性肝炎やアレルギー疾患で投与されるグリチルリチンもテストステロンを産生する酵素を阻害することにより血中テストステロンを低下させる一因となっております。さらに現在高コレステロール血症に広く用いられているスタチン系の薬剤(特に強力な脂溶性のスタチン)もテストステロンの産生を阻害する(コレステロールはテストステロン産生のための原材料にて(図3))事が報じられています。
心血管イベントを抑制するため積極的な脂質低下療法の有用性を支持する大規模スタディーの報告が次々にでていますが、脂質の極端な下げすぎはテストステロンの低下が危惧されます。一方近年少量のアルコール摂取は抗動脈硬化作用があるといわれていますが実際少量(缶ビール500ml 程度)のアルコール摂取は男性ホルモンを高めるというデータもあります。肥満解消にても男性ホルモン値が上昇するともいわれており今後日常生活の中で男性ホルモンを低下させない工夫も必要かと思われます。
現在男性更年期障害に対してホルモン補充療法がおくればせながら施行されています。海外に比し日本ではこれらの分野に関しては非常に遅れをとっているように思います。糖尿病患者では非糖尿病患者に比し男性ホルモンが低値であるといわれており、また糖尿病患者においてはインスリン抵抗性のみならず、うつ・性機能障害・骨粗鬆症・動脈硬化を合併していることが多いことより、男性ホルモンの低下した男性2型糖尿病患者さんにとって男性ホルモン補充療法を行うことは福音となるかもしれません。そこで京都府立医科大学内分泌・糖尿病・代謝内科では更年期症状を呈す男性糖尿病患者で男性ホルモンが低値の症例に男性ホルモン(テストステロン、DHEA)を補充することで精神・身体・性機能や骨塩量の改善、インスリン抵抗性の改善、動脈硬化の進展抑制が可能であるかの臨床研究を開始いたしました。先生方の施設に通院中の患者さんでホルモン療法を希望される方がおられましたら是非御紹介下さい。宜しくお願いいたします。
福井 道明 先生 ~略歴~
医学博士、日本内科学会認定内科医 日本糖尿病学会認定医
Current Diabetes Review: Editorial Board
糖尿病外来通院の患者様 ~ご存じですか男性更年期~
女性においては閉経期に女性ホルモンが急激に低下することにより更年期症状が出現するといわれています。男性において男性ホルモンは20歳前後をピークに緩徐に減少するため女性ほどホルモン低下症状の発現は顕著ではないためこれまで男性更年期に関してはあまり注目されていませんでした。しかし男性においても男性ホルモンの低下は精神(うつ、活気がないなど)・身体(体がだるいなど)・性機能の低下のみならず骨密度減少(骨粗鬆症)、インスリン抵抗性増大(血糖値上昇)、動脈硬化進展(心筋梗塞、脳梗塞)などをきたすことが近年報じられるようになってきました。糖尿病患者では同年代の健常人に比し男性ホルモンが低いとも言われています。
今回男性糖尿病患者さんで男性ホルモンが低い方に男性ホルモンを補充することで精神・身体・性機能や骨塩量の改善、インスリン抵抗性の改善による血糖コントロールの改善、動脈硬化の進展を抑制することが可能であるかを調査したいと考えています。
対象は外来通院中の糖尿病患者さんで以下の基準を満たす方です。
①40-75歳の男性
②採血にて男性ホルモンの低下している方(希望者において測定します)
③心筋梗塞、脳梗塞の既往のない方
④前立腺肥大、前立腺癌のない方
(その他ホルモン療法が不適切と考えられる方は対象外とさせていただきます)
男性ホルモン補充療法に関心のある方は担当医もしくは糖尿病外来担当の看護婦に一声かけてください。
内分泌・糖尿病・代謝内科 中村直登、長谷川剛二、福井道明
病診連携
メタボリックシンドロームの定義と診断基準
(メタボリックシンドローム診断基準検討委員会)
日本内科学会雑誌 第49巻4号 795-809頁
かねてより注目されていた「メタボリックシンドロームの定義と診断基準」の日本版が国内8学会が参加したメタボリックシンドローム診断基準検討委員会より発表されました。以下に概要を記します。
定義:メタボリックシンドロームはインスリン抵抗性、動脈硬化惹起性リポ蛋白異常、血圧高値を個人に合併する心血管病易発症状態である。これらの危険因子は偶発的に重なるのではなく、その発症基盤に共通のキープレイヤーである「内臓脂肪蓄積」をもつ。
 病態
病態:
| 1) |
内臓脂肪(腹腔内脂肪)蓄積 |
| 2) |
インスリン抵抗性±耐糖能異常 |
| 3) |
動脈硬化惹起性リポ蛋白異常 |
| 4) |
血圧高値 |
| 5) |
その他の病態 |
診断基準:表1.
臨床的意義:リスクファクターの集積が動脈硬化の強いリスクであることは、国内外の多数の疫学研究で実証されているが、メタボリックシンドロームの動脈硬化易発症性については、単にリスクが重積しているからではなく、「内臓脂肪蓄積というキープレイヤーが他のリスクの発生要因としてだけでなく、心血管病の発症に直接影響するから動脈硬化を発症しやすい」という考え方重要である。
内臓脂肪蓄積:内臓脂肪蓄積が高血圧、高トリグリセライド血症、低HDL-コレステロール血症、高血糖を生じ、それぞれが心血管疾患のリスクの上昇に繋がる。また内臓脂肪蓄積がインスリン抵抗性を増大させ、易炎症状態や易血栓性状態を招来し心血管疾患を増加させる。臍高レベル腹部CTスキャンによって判定した腹腔内脂肪面積100cm2以上が男女共通した内臓脂肪蓄積のカットオフ値であり、ウエスト周囲径男85cm、女90cmがこれにあたる。
インスリン抵抗性:インスリン抵抗性と心血管疾患との関係は完全に解明されたわけではないが、インスリン抵抗性はメタボリックシンドロームの多くの症例に見られる主要なコンポーネントであり、他のリスクとも相関性をもつ上、単独でも動脈硬化性疾患のリスクとなる。血糖に関してもメタボリックシンドロームと診断された場合は耐糖能異常の有無を判定することが重要であり、またメタボリックシンドロームの病態を呈する糖尿病では、血糖値を適切にコントロールすると同時にウエスト周囲径を指標としてライフスタイル改善を図り、高血圧、高脂血症などを総合的に管理することによって心血管疾患を予防しうる可能性がある。
動脈硬化惹起性リポ蛋白異常:内臓脂肪蓄積や高インスリン血症の結果、肝臓でのトリグリセライド(中性脂肪)合成が亢進し、またインスリン抵抗性による血中での代謝遅延のため高トリグリセライド血症や低HDL-コレステロール血症が出現する。またメタボリックシンドロームではレムナントやsmall dense LDL の出現がしばしば見られるが、レムナントは動脈硬化惹起性リポ蛋白として知られており、small dense LDLも動脈壁に侵入しやすく、そのこに沈着し動脈硬化惹起性リポ蛋白として知られている。
高血圧:血圧値は内臓脂肪蓄積やそれに伴うインスリン抵抗性と強く関連して高血圧自体が動脈硬化性疾患のリスクとなる。メタボリックシンドロームの血圧基準は130/85mmHg
以上を用いる。
その他の病態:易炎症状態と易血栓性状態。微量アルブミン尿。高尿酸血症。アディポサイトカイン。
糖尿病南部地域学習会報告
小 出 操 子
平成17年3月5日(土)に公立山城病院会議室にて綴喜・相楽医師会共催にて上記の講演会を開催いたしました。テーマは「糖尿病の新しい治療薬について」です。
最初に山城病院中埜幸治院長から超速効型・超持続型・超速効型混合製剤の製品の概略と使用経験の紹介がありました。従来の30Rタイプのインスリンと混合製剤の選択には患者さんのQOLと血糖管理の両方を念頭において選ぶ必要性があるとの話でした。次に綴喜の田畑真佐子先生からミチグリニドの紹介と使用経験の発表がありました。ミチグリニド1日3回と極少量のSU剤就寝前服薬で血糖コントロールの改善する症例のあることが報告されました。(念のためこれは保険では認められておりません)。最後に相楽の吉村陽先生が各種インスリン注入デバイスの紹介と視力障害、片麻痺や筋力の弱い方のための器具の紹介をされました。針の選択や消毒についてなど活発な質問がありました。アドバイザーとして出席いただいた土井邦紘会長・和田成雄先生などからの私はこうやっていますなどの話も聞け、得ることの多かった学習会であったと思っています。
役員会および理事会
第30回 京都糖尿病医会役員会
平成16年12月16日
報告事項
①第7回京都糖尿病医会学術講演会:平成17年6月25日(土)/総合司会:畑 先生/特別講演司会:中埜幸治先生
②第6回地域学習会:平成17年3月5日午後2時より公立山城病院にて。地区医師会(綴喜、相楽)と共催。
③第7回地域学習会:福知山地域(高尾先生、高倉先生、畑 先生。)
④各種委員会報告:生涯教育:京都医学会テーマ「レハビリテーション」/日医生涯教育協力講座:医師の資格更新(2月26日:心不全をテーマに)/医療安全委員会:2月5日「新しい医療安全文化をめざして」
⑤審査会情報:食事負荷によるIRIx2:不可
⑥臨床研究:アキレス腱反射と糖尿病神経障害:日本糖尿病学会総会演題提出。
協議事項
①第8回京都糖尿病医会学術講演会:平成17年11月26日京都府医師会館/京都府医師会と共催。「軽症糖尿病の管理」「生活習慣病と糖尿病」など。
②第8回地域学習会:山科医師会、中川竹彦先生。山科医師会診療センター山科医師会と共催。
③京都における糖尿病療養指導士の会設立に向けて
④平成17年1月27日役員会の後服部正和先生の講演会。
第31回 京都糖尿病医会役員会
平成17年1月27日
報告事項
①各種委員会報告: ペースメーカーによる事故防止:火葬時はゆっくり温度を上げれば爆発しない。/京都糖尿病療養指導士会設立経過報告:栄養士会 代表を出します。
②糖尿病エキスパートミーティング:世話人代表:土井邦紘先生/特別講演(インスリン分泌機構):稲垣教授。症例検討2題(山本先生)。
③健康日本21予防キャンペーン:糖尿病治療のエッセンスを記した小冊子。
④次期診療報酬改定に対する要望:尿中アルブミン、HbA1cのまるめ撤回。血糖自己測定のセンサー枚数緩和。HbA1c、GA、1,5AGの併算定。
⑤その他:金澤先生「日本早期糖尿病進展抑制研究会」(JEDIS)
協議事項
①新入会:吉政孝明先生(市立病院内分泌科部長)。稲垣教授 顧問に。/IDF:松本慎一先生(生体膵移植)を推薦。/京大より治験依頼:脈波解析による左室肥大評価の検討。
第32回 京都糖尿病医会役員会
平成17年2月24日
報告事項
①第7回京都糖尿病医会学術講演会:一般演題:桂病院、第一日赤、南病院。/日本糖尿病学会専門医認定単位申請。
②各種委員会報告:生涯教育委員会:9月25日京都医学会
③審査会情報:生薬は長期投与加算算定不可。検査回数が多くならないように。
Metabolic syndromeでHbA1cは不可。IRI,CPRの測定回数規定。
④治験情報:治験審査委員会:西川、大石、畑、山村、和田各先生に委嘱。
⑤京都糖尿病療養指導士会設立経過報告
⑥健康日本21糖尿病対策推進会議設立総会報告
⑦京都府医師会各専門医会連絡会議:頻回受信者に対し保険者協議会が訪問指導。
⑧k-ネットカンファレンス:平成17年3月10日 鍵本伸二先生。
協議事項
①その他:Expert meeting:稲垣暢也教授 4月16日。アキレス腱反射:日本糖尿病学会総会にて
第33回 京都糖尿病医会役員会
平成17年3月24日
報告事項
①第7回京都糖尿病医会学術講演会:平成17年6月25日(土)/一般演題:京都南病院、第一日赤、桂病院。全会員に若干名の理事推薦依頼。/総会にて理事選出し理事会にて会長選出。
②第6回地域学習会:平成17年3月5日公立山城病院。参加20名。一般名ではなく商品名のほうが良い。
③各種委員会報告:医療安全文化をめざして:京都テルサ400名
④審査会情報:抗生物質、ビタミン剤が画一的にならないように。インスリン測定回数のガイドラインが策定された。
⑤k-ネットカンファレンス:次回は6月頃大石まり子先生。「生活習慣病」をテーマに今後も継続。
⑥京都糖尿病医会:生活習慣病を学ぼうとしている医師の集まり」/エキスパートミーティング:糖尿病専門医の会。(高度の内容)
協議事項
①第8回京都糖尿病医会学術講演会:世話人:桝田先生、髙木先生。「循環器と糖尿病」DES。Metabolic syndromeのRisk factorとしての糖尿病、IGT。Screeningのタイミング。mini-lecture。保険診療。
②第8回糖尿病地域学習会:外来でのインスリン導入。インスリンの種類と特徴。
③腱反射のデータを紹介する会を9月の終わり頃に開催。
保険診療Q&A
Q:糖尿病を疑った時、糖負荷試験精密の施行は保険で認められますか?
A:認められます。糖尿病を疑う時、とは多くの場合HbA1c 6.0%前後であり、糖負荷試験が診断に役立ちます。また、その病態を把握し糖尿病への進展予防や厳格な血糖コントロールのためにはインスリン分泌動態を知ることは必要不可欠と考えられます。
Q:糖尿病で入院中の患者さんに対するインスリン測定は何回位まで認められますか?
A:インスリン測定には血中IRIおよびCPR、尿中CPRがありますが何れを測定しても1回と判断します。インスリン分泌能を判定するためには、食前および食後の血中インスリン濃度や1日インスリン分泌量などが指標となりますので、2-3回は認められると判断されます。また血糖コントロール前後での同様な検索も容認されると判断されます。ただし、1日7回の血糖日内変動を検索したときに同時にインスリンを測定しても、最大2回までしか容認されません。
Q:「メタボリックシンドローム」は傷病名として用いてもよろしいですか?
A:「メタボリックシンドローム」を傷病名として用いることは可能ですが、どの範囲の検査まで認められるか、あるいは治療はどこまで認められるか、など細部に亘る十分なコンセンサスがまだ得られていません。糖尿病を疑ってHbA1cを測定した場合やインスリン抵抗性を疑ってIRIを測定した場合、あるいは高脂血症に対してリポ蛋白分画精密を行った場合などはそれぞれの病名を記載することが望ましいと現時点では考えられます。

 運動の種類には、有酸素運動(ウォーキング、ジョギング)、筋力運動(レジスタンストレ―ニング)、ストレッチ運動があり、それぞれの運動効果が評価されている。生活における運動(ウォーキング等)、非日常での運動(社交ダンス、プールでの水中運動、ランニング等)と種類は種々であるが、運動プログラムの作成において「強度×時間」で示される運動量を決める。強度は個々の症状に沿って無理なく指導するが、70%(%VO2max)以上では血糖、血圧の上昇等を引き起こすこともあり注意が必要。
運動の種類には、有酸素運動(ウォーキング、ジョギング)、筋力運動(レジスタンストレ―ニング)、ストレッチ運動があり、それぞれの運動効果が評価されている。生活における運動(ウォーキング等)、非日常での運動(社交ダンス、プールでの水中運動、ランニング等)と種類は種々であるが、運動プログラムの作成において「強度×時間」で示される運動量を決める。強度は個々の症状に沿って無理なく指導するが、70%(%VO2max)以上では血糖、血圧の上昇等を引き起こすこともあり注意が必要。
 運動の目安として脈拍120/分位が適当。時間は140分/週位で、3回/週は必要、などの基本的な事項に加えて、運動の心理的効果について、とくにストレス反応の減少、あるいは内臓脂肪減少効果には有酸素運動も有効であるが皮下脂肪減少にはレジスタンス運動がより効果的、こむら返り予防とストレッチの効果、あるいは日常に運動を取り入れるための生活の見直しなど、多岐にわたり糖尿病患者に運動指導を行っていく上で大変有益な講演でした
運動の目安として脈拍120/分位が適当。時間は140分/週位で、3回/週は必要、などの基本的な事項に加えて、運動の心理的効果について、とくにストレス反応の減少、あるいは内臓脂肪減少効果には有酸素運動も有効であるが皮下脂肪減少にはレジスタンス運動がより効果的、こむら返り予防とストレッチの効果、あるいは日常に運動を取り入れるための生活の見直しなど、多岐にわたり糖尿病患者に運動指導を行っていく上で大変有益な講演でした
 パネルディスカッションでは「糖尿病の各種病態における運動療法指導の実際」について、京都専売病院 桝田 出先生、桂病院 山本泰三先生の司会で、洛和会音羽病院循環器科 田辺昌人先生、京都大学眼科 鈴間 潔先生、たちいり整形外科 立入克敏先生、京都大学総合人間学部 林 達也先生より、パネリストとしてそれぞれの専門分野での糖尿病患者の運動療法の指導と注意点について活発に意見交換が行われた。循環器科では心筋虚血、不整脈、下肢虚血などの際の運動指導と注意点、心筋虚血の病態把握として心電図に比べて心エコーがより鋭敏で有効である、眼科では増殖性網膜症合併時、とくに新生血管の増殖、硝子体出血に至るケースの運動強度についての注意点、整形外科分野では膝関節症合併者の指導に、スワロビックス(坐運動プログラム)の有用性など、それぞれの疾患合併時の運動量と指導の際の工夫についてディスカッションをして頂いた。(千丸博司 記)
パネルディスカッションでは「糖尿病の各種病態における運動療法指導の実際」について、京都専売病院 桝田 出先生、桂病院 山本泰三先生の司会で、洛和会音羽病院循環器科 田辺昌人先生、京都大学眼科 鈴間 潔先生、たちいり整形外科 立入克敏先生、京都大学総合人間学部 林 達也先生より、パネリストとしてそれぞれの専門分野での糖尿病患者の運動療法の指導と注意点について活発に意見交換が行われた。循環器科では心筋虚血、不整脈、下肢虚血などの際の運動指導と注意点、心筋虚血の病態把握として心電図に比べて心エコーがより鋭敏で有効である、眼科では増殖性網膜症合併時、とくに新生血管の増殖、硝子体出血に至るケースの運動強度についての注意点、整形外科分野では膝関節症合併者の指導に、スワロビックス(坐運動プログラム)の有用性など、それぞれの疾患合併時の運動量と指導の際の工夫についてディスカッションをして頂いた。(千丸博司 記)
 更年期障害は以前から女性特有の疾患であるかのように理解されてきましたが、同様の症状が男性にも存在することを近年マスメディアが広く報じ、一般社会での関心も高まってきています。 女性においては閉経期に女性ホルモンが急激に低下することにより更年期症状が出現するといわれています。男性においては男性ホルモンは20歳前後をピークに緩徐に減少するため(図1)女性ほどホルモン低下症状の発現は顕著ではないため、これまで男性更年期に関してはあまり注目されていませんでした。しかし男性においても男性ホルモンの低下は精神・心理症状として、落胆・うつ・いらだち・不安・神経過敏・生気消失・疲労感など、身体症状として、関節筋肉関連症状・発汗・ほてり・睡眠障害・記憶障害・認知能力低下・集中力低下・骨粗鬆症など、性機能関連症状として、性欲低下・勃起障害・射精感の消失などをきたすとされています。
更年期障害は以前から女性特有の疾患であるかのように理解されてきましたが、同様の症状が男性にも存在することを近年マスメディアが広く報じ、一般社会での関心も高まってきています。 女性においては閉経期に女性ホルモンが急激に低下することにより更年期症状が出現するといわれています。男性においては男性ホルモンは20歳前後をピークに緩徐に減少するため(図1)女性ほどホルモン低下症状の発現は顕著ではないため、これまで男性更年期に関してはあまり注目されていませんでした。しかし男性においても男性ホルモンの低下は精神・心理症状として、落胆・うつ・いらだち・不安・神経過敏・生気消失・疲労感など、身体症状として、関節筋肉関連症状・発汗・ほてり・睡眠障害・記憶障害・認知能力低下・集中力低下・骨粗鬆症など、性機能関連症状として、性欲低下・勃起障害・射精感の消失などをきたすとされています。

 病態:
病態: