第4号 -平成16年5月1日発行-
■発行人:土井邦紘 ■編集人:和田成雄 ■題字:福井 厳 顧問
第4回 京都糖尿病医会学術講演会
平成15年11月29日 京都ぱるるプラザ
1題目の講演は滋賀医科大学第3内科の安田 斉 先生による「糖尿病神経障害の診断と治療」についてであった。DM患者の30~40%がDM神経障害を合併するとされ、終末期の突然死、重症起立性低血圧症、壊疽などの原因となる合併症である。DM神経障害というと四肢末梢型の知覚神経優位の神経障害と単純に考えていたが、実際は以下のように分類される、1)高血糖性神経障害、2)対称性polyneuropathy、3)巣性、多巣性neuropathy、4)混合性神経障害。1)の高血糖性neuropathyとは血糖コントロール不良時に一過性に出現する神経障害であり、血糖コントロールが改善すると速やかに改善する。2)の対称性polyneuropathyが狭義のDM神経障害である。知覚神経、自律神経の多発性神経障害である。初期には下肢優位(足袋型)にジンジン、ピリピリとした陽性症状を認めるが、進行すると手袋靴下型の知覚低下(陰性症状)に移行する。したがって、初期から上肢の症状を認める場合にはDM神経障害以外の原因を除外診断する必要がある(!!!)。運動神経障害も合併することも多く、足の変形の原因となり、知覚低下とともに壊疽の原因となる。

Acute painful diabetic neuropathyとは厳格な血糖コントロール後に下肢やその他の部位に出現する有通性の神経障害のことである。灼熱感をともなった強い疼痛であるが、おおむね1年以内に疼痛が軽減するので患者によく説明して理解してもらうことが大切である。もちろん、あまり急激な血糖コントロールをしないことが大切であることはいうまでもない(DM網膜症の場合と同じ)。治療法としてはメキシレチン(メキシチールTM)やアミトリプチリン(トリプタノールTM)の単剤あるいは併用が有効である。3)の巣性、多巣性neuropathyには動眼神経障害、外転神経障害、顔面神経障害などの脳神経障害や手根管症候群などの末梢神経障害が含まれる。Diabetic amyotorophyもこれに含まれるようである。Diabetic amyotorophyとはDM患者に認める主に片側性(両側性の場合もある)、近位筋の急性~亜急性の疼痛を伴う筋力低下のことで、予後は比較的良好であるらしい。
病理学的には血管炎が原因と考えられており抗炎症剤や免疫抑制剤が有効であるそうであるが、血管炎が残存しても筋萎縮が完解することもあり、血管炎のみが原因ではないらしい。DM患者が神経症状を訴えるとDM神経障害と診断しがりであるが、実際には神経障害を有するDM患者のうち約7%程度の頻度で非DM性神経障害があるそうである(!)。特に上肢の神経障害を合併する場合にはDM神経障害以外の原因を除外診断することが大切で、頚椎症やアルコール性神経障害などがないか鑑別診断することが大切である。DM神経障害の診断基準には自覚症状以外に両側アキレス腱反射消失や振動覚低下などの他覚所見が含まれる。アキレス腱反射の診察には通常の打腱器(三角形のハンマー)は不向きであり、Queen-Square型打腱器が最適であるそうである(!!!)。振動覚の診察に用いる音叉はC64が最良であるがC128でも可である。
C64で5秒がC128の10秒に相当する(私自身はこれまでずっとC128を用いていたので10秒がcut offと単純に覚えていた)。DM神経障害の自覚症状が出現する時点では病理学的にはかなり進行していることが多い。言い換えると無症状のDM神経障害が多く(20~30%は無症状)であり、その早期発見が重要である(!!!)。最後にDM神経障害の治療としては1)血糖コントロールを良好に保つこと(HbA1c<6.5%)、2)他の危険因子の除去(アルコール、タバコ、高血圧など)、3)早期診断し早期に治療開始すること(エパルレスタット(キネダックTM)はHbA1c7~9%では有効であるが、より重症となると効きにくくなる)。有痛性DM神経障害に対しての治療法としては1)表在性のジンジンした感じ、灼熱感に対してはカプサイシン軟膏(市販薬?)が、2)深部の刺すような痛みや電撃痛に対してはコハク酸スマトリプタン(イミグランTM)やメキシレチン(メキシチールTM)が有効である。Proteinkinese C (β)活性異常がDM神経障害の発症に重要な役割をしていることがわかっている。現在、米国においてproteinkinese C (β)阻害剤の第3相試験が実施中であり、DM神経障害に対する新しい治療薬として期待されている。
2題目の講演は京都専売病院内科の桝田 出先生による「糖尿病患者における心臓自律神経障害の重要性」であった。DM患者では1.3~3.6倍の頻度で突然死が多いとされている。DM患者における心筋代謝障害、微小血管障害によるびまん性心筋傷害、冠動脈病変、自律神経障害による不整脈などが関与していると考えられている。DM患者では無症候性心筋虚血(SMI)を合併する頻度が高く、それがDM患者の突然死に関与していると考えられている。しかし実際は、非DM患者におけるSMIの頻度が46%であるのに対してDM患者におけるSMIの頻度は48%と決して高くない。また、DM患者のなかでは14%が症候性心筋虚血を、12%がSMIを合併しており、SMIは決して多くはない(!)。ただし、自律神経障害を有するDM患者ではSMIの頻度が高いとされておる。
自律神経障害の初期には交感神経機能亢進、副交感神経機能軽度低下状態であり、障害が進行すると副交感神経機能低下がさらに進み、遅れて交感神経機能も低下する(ということは、循環器側からの視点では交感神経>副交感神経の状態のIGTないし軽症DM患者にβ遮断剤を投与することは理にかなっていると思われ、実際に筆者は積極的にβ遮断剤を使用しているが、どうなのだろうか?)。副交感神経機能の評価には心拍変動解析が用いられている。それには時間解析と周波数解析の2方法がある。時間解析はRR間隔の変動(ゆらぎ)を調べる方法で、一般にゆらぎが小さいほど予後不良である。RR間隔のcoefficient of variance (100心拍のRR間隔の標準偏差/RRの平均値x100%)が2%以下の場合に自律神経障害があると診断する。

副交感神経機能低下を進行すると、周波数解析での低周波成分(LF)と高周波成分(HF)のうちHFが減少する。したがって、心拍変動解析でHF成分低値かつ日内変動の消失は予後不良の徴候である。交感神経機能の評価にはMIBG心筋シンチグラフィーが用いられている。MIBGでInferior/Anterior比低下あるいは心筋/上縦隔比低下を認める場合に交感神経機能低下と診断する。MIBGのwashout ratioが高い場合は交感神経機能の亢進ないし低下があると診断する。従って、心臓自律神経障害が進行するにつれてMIBGシンチのInferior/Anterior比低値かつwashout ratio高値となるが、このような症例では心臓突然死の頻度が高いことが報告されている。心臓突然死の予測においてはMIBGシンチのInferior/Anterior比低値と心電図のQTc時間延長が予後規定因子であることが報告されている。
DM患者における自律神経障害と血圧の関係を簡単にまとめると、初期の交感神経亢進の状態(MIBGシンチでInferior/Anterior比高値かつwashout ratio高値)では高血圧となり、後期の交感神経機能低下(Inferior/Anterior比低値かつwashout ratio高値)では起立性低血圧となる。従って、DM患者の高血圧の治療においては基本的に交感神経を抑制し、副交感神経を促進する必要がある。薬剤としてはACE阻害剤(交感神経↓、副交感神経↑↑)、アンジオテンシン受容体拮抗剤(交感神経↓、副交感神経↑)、β遮断剤(交感神経↓↓、副交感神経↑)が有用である(やはりそうだったかと安心、納得した次第である)。心臓神経障害そのものの治療としてはエパルレスタット(キネダックTM)、メキシレチン(メキシチールTM)が有用である。これらの薬剤には心拍変動解析でHF成分を増強する作用があることが報告されている。最後に、ピレンゼピン(ガストロゼピンTM)の抗心臓自律神経障害作用の説明があった。ピレンゼピンは選択的ムスカリン受容体拮抗剤であり、低容量ではM1受容体遮断作用で逆説的に心臓副交感機能を促進するそうである(!!!)。急性心筋梗塞後の症例でピレンゼピンが不整脈発作を減少することが報告されている。DM患者においても、起立性低血圧のない症例においてはピレンゼピンにより心拍変動のHF成分増強効果があることが報告されている。

後半のパネルディスカッションは「糖尿病神経障害を見のがさないためには」がテーマであった。京都第2赤十字病院神経内科の山本康正先生からDM患者の脳血管障害についてのレクチャー、国立京都病院糖尿病センターの河野茂夫先生からDM患者の足病変についてのレクチャー、京都市立病院糖尿病代謝科の熱田晴彦先生からDM患者の胃腸障害についてレクチャーがあり、第2岡本病院糖尿病科の紀田康雄先生からは第2岡本病院におけるDM神経障害の報告があった。個人的には国立京都病院におけるDM足病変に対する全体的取り組みに感銘を受けた。
以上、筆者の個人的感想を交えて第4回京都糖尿病医会学術講演会の内容を報告した。私などはDMの3大合併症の中で神経障害は網膜症や腎症と比較して軽視しがちであったが、実際にはDM患者の予後を規定する重要な合併症であることを改めて認識させられる、とてもためになる学術講演であった。(文章 高木 力)
シリーズ -21世紀の糖尿病診療-
|
高木循環器科診療所
高 木 力
|
 |
心血管障害
●今すべきこと:IGTに対する早期介入により糖尿病発生を予防するとともに血管病変の早期発見
●もうすぐ出来ること:Drug-eluting stentの導入によるハイリスク患者に対するPCI適応拡大
●近未来に臨床応用:5年前には夢物語に思われた血管新生治療が臨床応用される
第38回糖尿病学の進歩のシンポジウムにおいて発表されたJapan Diabetes Complication Study (JDCS)の中間報告によると、我国の2型糖尿病(DM)患者における心血管障害の合併頻度は虚血性心疾患が8.0/1000人年、脳血管障害が7.4/1000人年であり、非DMの約3倍にのぼる。21世紀における心血管疾患に対する治療法について述べたいと思う。
1) 今すぐにやるべきこと:早期介入
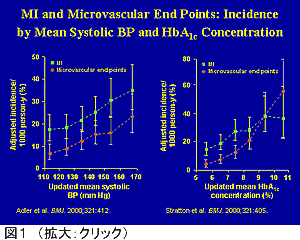
DM患者に心筋梗塞や脳卒中などの心血管疾患を合併することが多いことはFramingham studyやMultiple risk factor trial (MRFIT)、久山町研究などで証明されている。しかし、UK Prospective Diabetes study (UKPDS)などにおいて厳格な血糖コントロールをおこなっても大血管障害の有意な抑制にはつながらないことが示唆されている(図1)。
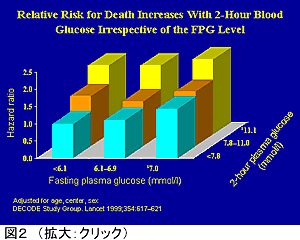
一方、「隠れ糖尿病」や「糖尿病予備軍」といわれる患者における食後高血糖が心血管障害のリスクとして重要視されている。Diabetes Epidemiology: Collaboration analysis of Diabetic criteria in Europe (DECODE) studyでは空腹時血糖(PPG)が正常でも耐糖能異常(IGT)を認める症例で心血管疾患による死亡率が高いこと、FPGよりも糖負荷後2時間値の方が心血管疾患死亡率と密接に相関することが報告されている(図2)。
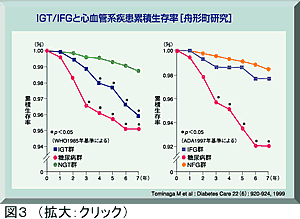
舟形町研究でも、IGTは正常耐糖能例に比較して明らかに心血管疾患死の頻度が高いこと、FPGが高値(126mg/dl以上)でも負荷後2時間値が正常な場合は心血管疾患死のリスクとならないことが示されている(図3)。
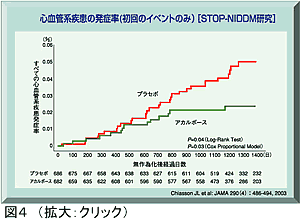
IGTや食後高血糖を有する患者では肥満やインスリン抵抗性を基盤として高血圧や高脂血症などを合併することが多く、いわゆるmultiple risk factorないしmetabolic syndromeの状態であることが心血管障害のリスクとなっていると考えられる。従って、大血管障害を予防するためにはIGTあるいは早期DMの段階から積極的な介入が必要と思われる。肥満を伴ったIGT症例1429例を対象とした早期介入試験であるStudy TO Prevent NIDDM (STOP-NIDDM)において、αグルコシダーゼ阻害薬(αGI)の投与によりコントロール群と比較して1次エンドポイントであるDM発症率を24.8%抑制することが報告された。さらに、STOP-NIDDMでは2次エンドポイントとして高血圧と心血管疾患の発生も検討しているが、αGI投与によりコントロール群と比較して全心血管疾患発生リスクを49%抑制することが報告されている(図4)。
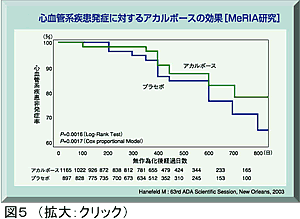
また、頚動脈のIMTを測定したサブ解析でもαGI投与群ではコントロール群と比較してIMT伸展速度が有意に小さく、αGI治療が動脈硬化伸展を抑制することが示された。すでに2型DMを発症した患者についてのメタアナリシスMeta-analysis of Risk Improvement under Acarbose (MeRIA)では、αGI投与群ではコントロール群と比較して心筋梗塞の発症については68%抑制し、これを含む全ての心血管疾患の発症リスクについても41%抑制することが報告されている(図5)。
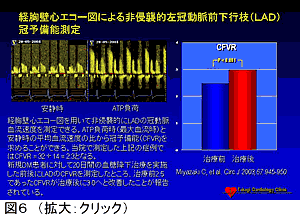
現時点ですべてのIGT患者に対する早期薬物介入が容認されるか否かはまだ不明であるが、すくなくともライフスタイルに対する積極的介入が必要であると思われる。また、HbA1cが正常範囲にあるような軽症DMに対しても、個々の患者の有する危険因子によってはライフスタイルに対する介入に加えて積極的薬物治療が必要であると思われる。そのためのガイドライン作成が早急に望まれる。また、IGT、軽症DM患者の段階から心血管病変の早期発見のためのスクリーニング検査を積極的に行う必要があると思われる。高血圧や高脂血症など他の危険因子を有する患者や脈波伝播速度(PWV)やIMTに異常を認める症例については年1回の運動負荷試験(トレッドミルなどの他段階負荷試験)を実施することが望ましいと思われる。最近では経胸壁ドプラ心エコー図で冠動脈血流速度を測定することが可能であり、非侵襲的に冠動脈予備能を測定することが可能である。この方法を用いると、DM患者の冠動脈内皮機能障害を外来検査で早期診断できる可能性がある(図6)。
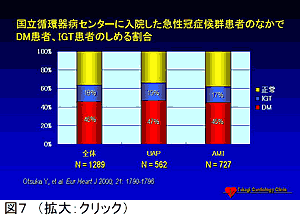
すでに心血管疾患を発症した患者については、積極的に糖負荷試験を実施し、IGTあるいはDMのスクリーニングを行うことが必要であると思われる。筆者らが神戸市立中央市民病院で行った検討では、冠動脈疾患患者249例のうち入院前からDMと診断されていたものは57例(23%)であった。残りの192例に対して糖負荷試験を実施した結果、100例(40%)に糖代謝異常(DM+IGT)を認め、本当の正常であったのは92例(37%)のみであった。国立循環器病センターの大塚らも同様の報告を行っている(図7)。糖尿病と診断されていない急性心筋梗塞患者における糖代謝異常の出現頻度は、退院時でDM31%、IGT35%であったという報告もある。すでに心血管疾患を発症した患者に対してより積極的なコレステロール低下治療が必要であるのと同様に、すでに心血管疾患を発症したIGT症例や軽症DMについても積極的薬物治療が必要であると筆者は考えている。そのことを検証するための大規模臨床試験の実施が早急に望まれる。そのためにも循環器専門医と糖尿病専門医の密接な連携が重要である。
2) もうすぐできること:Drug - eluting stent (DES)
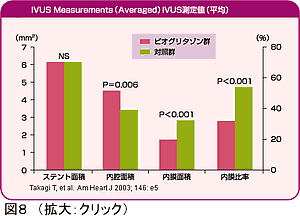
現在冠動脈疾患に対して積極的に経皮的冠動脈インターベンション(PCI)が実施されており、その大部分でステント治療が行われている。一般にステント治療はバルーン形成術(POBA)と比較して再狭窄率が低いことが報告されているが、DM患者ではステント治療でも再狭窄率が高いことが大きな問題として残っている。DM患者においてPOBAと冠動脈バイパス術(CABG)の予後を比較した試験ではCABGの優位性が報告されている。残念ながら、ステント治療の時代になっても、DM患者の多枝病変例についてはCABGの優位性は崩れていない。ステント留置後再狭窄の大部分はステント内あるいはステント周辺部分における過剰な新生内膜増殖によるものである。血管内超音波検査(IVUS)を用いた検討では、糖尿病患者においては正常群と比較して1)狭窄部以外にもびまん性に病変が存在し冠動脈血管径が小さいために留置できるステント内径が小さいこと、2)ステント留置後の新生内膜増殖が亢進していることが高い再狭窄率に寄与していると報告されている。従って、ステント留置後の新生内膜増殖を抑制することにより再狭窄を抑制することが可能と期待される。これまでに多くの薬剤の全身投与(内服治療)によるステント再狭窄抑制が検討され、小規模試験ではいくつかの薬剤にステント再狭窄抑制効果が期待された。しかしながら大規模試験で有用性が証明された薬剤は現時点では存在しない。筆者らはチアゾリジン系抗糖尿病薬であるトリグリタゾン(現在は市場撤退)やピオグリタゾンがDM患者においてステント留置後の新生内膜増殖を抑制することを報告した(図8)。しかし、いずれも小規模な研究であり、より大規模な臨床試験での検証が必要である。
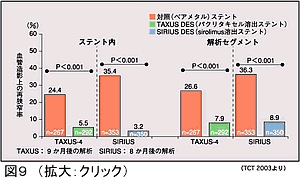
近年、ステント留置にステントに新生内膜増殖を抑制する薬剤をしみこませ、ステント留置後に薬剤が溶出することにより再狭窄を抑制する薬剤溶出性ステント(DES)が開発された。新生内膜増殖を抑制する薬剤として最も注目されているものはSirolimusとPaclitaxelである。Sirolimus(Rapamycin)はイースター島の土壌で発見されたマクロライド系抗生剤で、移植患者の拒絶反応を抑える免疫抑制剤とし海外で認可されている。Paclitaxelは婦人科系悪性腫瘍や肺癌、頭頚部癌に用いられる抗癌剤で我国でも認可されている。Sirolimus溶出ステントを用いたSirolimus-eluting stents versus standard stent in patients with stenosis in a native coronary artery (SIRIUS)試験(対象のDM合併率24.6%)ではステント留置後のステント内再狭窄率はコントロール群35.4%に対してSirolimus群では3.2%であった。Paclitaxel溶出ステントを用いたA randomized double blind study to assess paclitaxel-eluting stents?IV (TAXUS-IV)試験(対象のDM合併率23.4%)ではステント留置後のステント内再狭窄率はコントロール群24.4%に対してPaclitaxel群では5.5%であった(図9)。
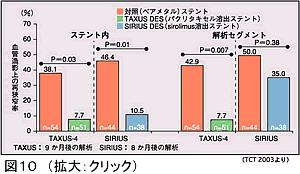
インスリン治療を要するDM患者に限っても、SIRIUS試験ではステント内再狭窄率はコントロール群46.4%対Sirolimus群10.5%であり、TAXUS-IV試験ではコントロール群38.1%対Paclitaxel群7.7%といずれのDESもステント内再狭窄抑制に有効であった。ただしSIRIUS試験ではステント周辺部を含めたsegment解析では再狭窄率がコントロール群50.0%に対してSirolimus群35.0%であり、インスリン治療を要するDM患者においてもSirolimusステントが再狭窄防止に有用か否かは今後さらに検討が必要である(図10)。DSEのエッジ近傍に再狭窄を生じることが多いことから、狭窄病変部周辺の正常部位もDESでカバーすることで再狭窄率をさらに減少させることができると期待されている。Sirolimusステントはすでに海外では認可されており、今年中に我国でも認可されると思われる。DESの導入により、これまではCABGの適応とされてきたDM患者の3枝病変などよりハイリスク症例に対してもPCIの適応が拡大していくと思われる。
3) 近い将来にできるであろうこと:血管新生
DM患者においてはびまん性血管病変のためにカテーテル治療やバイパス術などの血行再建術の適応が無いような重症患者も存在する。これまでは、そのような重症患者に対しては有効な治療手段が無かった。しかし、血管新生治療が臨床レベルまで進歩しており、近い将来にスタンダードな治療法になると思われる。
広義の血管新生は1)発生初期における血管芽細胞(angioblast)から全く新しい脈管系の発生で脈管形成(vasculogenesis)と呼ばれるものと、2)既に存在する血管からの、内皮細胞増殖と遊走による新しい娘血管の形成で、狭義の血管形成(angiogenesis)とよばれる2種類に分類される。従来、生後の血管新生はすべてangiogenesisによるものであると考えられてきたが、循環血液中を流れる内皮前駆細胞によるvasculogenesisも関与していることが発見された。すなわち、虚血下肢や虚血心筋における側副血行路形成の初期段階にはvasculogenesisが起こり、遅れてangiogenesisが参加すると認識されている。さらに、これらの血管新生にはVEGF、HGF、bFGF、angiopoietin-1などの増殖因子、血管成熟促進因子が複雑に関与していることが解明された。現在、血管新生治療として以下に述べる方法が臨床応用されている。
VEGF:VEGFは血管内皮細胞特異的に作用する増殖因子である。Isnerらは受傷ASO患者の下肢にVEGFのnaked plasmidを筋注することによりankle-brachial pressure index (ABPI)の上昇や難治性潰瘍の改善などの血流改善効果を認ることを報告している。さらに彼らは重症虚血性心疾患患者に対してカテーテル治療により心筋内にVEGFを注入することにより、狭心症発作の減少、運動耐応能の改善、心筋シンチグラフィーでの心筋血流改善や左室機能改善を認めることを報告している。
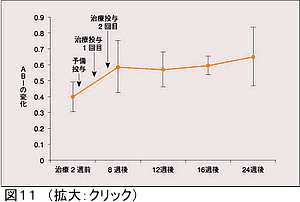
HGF:HGF(hepatocyte growth factor)は肝細胞の増殖因子であるが、強力な内皮細胞増殖作用、血管新生作用を持つことが明らかになった。大阪大学の森下らはASOあるいはBuerger病に対してHGFを用いた遺伝子治療を実施している。Fontaine III~IVの重症虚血患者に対してHGFのnaked plasmidを筋中することにより虚血性潰瘍の縮小や安静時疼痛の減少、ABPI上昇などの所見が半数以上で観察されることを報告している(図11)。
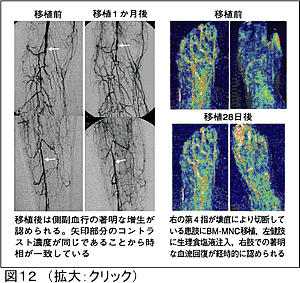
骨髄細胞移植:骨髄短核球には血管内皮系幹細胞が存在し、血管内皮系幹細胞以外の造血幹細胞はVEGFなどの血管内皮細胞増殖因子や血管成熟促進因子を合成、放出する。骨髄単核細胞を虚血下肢に筋肉内投与することにより血流増加や血管新生増加を誘導することが可能である。松原(現京都府立医科大学)らはJapan Trial for Therapeutic Angiogenesis Using Cell Transplantation (J-TACT)試験でFontaine III~IV度の重症虚血下肢に対して自己骨髄細胞移植を実施することにより、ABPI上昇や運動耐応能改善などの血流改善効果を認めることを報告している(図12)。
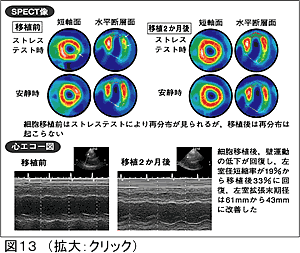
初期の研究ではコントロール不良のDM患者や網膜症合併患者は除外されていたが、徐々に適応が拡大されるものと思われる。現在、この治療法は高度先進医療として認可されている。さらに松原らは重症虚血性心疾患患者に対して心筋内骨髄単核球細胞移植を実施し、心機能改善や心筋シンチグラフィーでの虚血所見の消失、運動耐応能改善などを認めることも報告している(図13)。
DM患者の重症虚血性心疾患に対しては、今後数年間はDES導入によるPCI治療の適応拡大が期待されるが、その後は恐らく血管新生治療が主流になると思われる。後5年もすると重症虚血性心疾患を合併したDM患者が新しい治療の恩恵を受けることが出きる可能性が増すものと筆者は期待している。
以上、21世紀におけるDM性心血管障害に対する治療法について筆者の期待も含めて述べた。ただし、筆者の勉強不足のため、ここに述べたことはせいぜい今後10年以内の展望であることをお詫び申し上げる。1998年当時AHAなどの学会で聞く血管新生治療に関する発表は筆者にはまだ夢物語のように思われた。しかし、2003年に血管新生治療が臨床応用の段階に到達していること考えると、10年後には現在では想像も出来ない治療法が成果を上げている可能性を否定できないからである。
高木 力 先生生 ~略歴~
平成9年
神戸市立中央市民病院 循環器内科CCUチーフ
病診連携
- 病 院 側 か ら -(綾部の現状)
私が綾部で開業してから約8年が経過しました。もともと実家は京都市内でしたが二次出張が綾部市立病院だったことが縁でこの地で開業させていただくこととなりました。
どうせするなら、忙しくて入院の出来ない糖尿病患者さんのコントロールの手助けが出来る糖尿病専門の医療機関になれれば、という思いで開業しました。ただ、もともと開業する予定をしていなかったため、夫婦2人で出来る方法を考え、できるだけアウトソーシングできることはアウトソーシングすると考えると、院外処方が必須となり、まず開業にあたり薬剤師会会長さんに相談し、綾部市内の薬剤師の先生方に全面的に協力をしていただくことから始めました。そういう意味から病診、診薬連携のネットワークを築いていきました。次に病院ですが、綾部は人口が徐々に減少し現在は4万人を切っています。京都府下で市としては2番目の面積を持っています。京丹後市の誕生で3番目になると思いますが。市といっても中心部は狭く他のほとんどが不便な所です。ここにそれぞれ特徴の違う3つの病院が存在しています。綾部市立病院、京都協立病院、綾部ルネス病院です。私の場合、診療所以外に週3回、老人ホームで診察をしております。
また、以前より介護認定委員や市の保健事業、学校医、産業医等地域でいろんな方々と関わりあいがあります。特に老人ホームで診察をしております関係上、さきほどの病診、診薬連携以外に施設と病院の関係も重要なウェートを占めます。以上のことを踏まえてお話させていただきます。
まず当院と薬局の位置関係ですが、ほとんどの患者さんが受診されるときは車を利用されますので、駐車し易いか否かが結構重要な因子になります。院外処方はけしからんと言われる方もおられると思いますが、初診で来られた時には必ず当院は院外処方です。不都合があれば他院を受診して下さいとお話しております。実際、雨の日は車以外で受診されている方々にはご足労を掛けています。当院では患者さんに希望薬局をお尋ねし、そこにFAXを送ります。丁度患者さんが当該薬局に着いたころには処方が済んでいるようになっていますし、処方内容に誤り等あれば薬剤師の先生方から当院に連絡が入ります。薬剤師の先生方と勉強会も開催しておりコミュニケーションも図っております。
病院については綾部市立病院と当院は徒歩6分程度です。月に1回勉強会がありそこに参加することにより病院の先生方とのコミュニケーションも取れております。糖尿病の合併症の検査については全科の先生方、当院と市立病院の検査値の相違等については検査部の先生方と常に連絡をとらせていただいております。腎症の進行例については管理栄養士の先生に腎臓食の食事指導をお願いしております。最近、FAXで予約を受け付けしていただけるようになりさらにスムーズに患者さんの紹介ができるようになっております。紹介患者さんに対する返事もすぐにまずFAXで送っていただき非常に助かっております。このようにほとんどおんぶにだっこ状態でお世話になっております。急性期疾患についてはほとんど綾部市立病院にお世話になっております。慢性期の病状がある程度固定している患者さんや長期療養が見込まれる方は主に綾部ルネス病院にお願いしております。とにかくどんな無理でも全て受けていただけますので、老人ホーム等で急変されても安心して医療が出来る環境をこの病院は提供していただけます。京都協立病院はもともと綾部駅の近くで便のよいところにありましたが、増床のため移転し中心部より離れ、むしろ福知山に近い場所になり紹介をし難くなりました。
病診以外にも診診連携も重要です。内科同士や整形、眼科との連携、例えば糖尿病と消化器疾患、呼吸器疾患、整形外科疾患(糖尿病を紹介して下さるのは整形の先生が圧倒的に多い)、市立病院では白内障や網膜症の光凝固手術をお願いしておりますが、佐野眼科では白内障の日帰り手術をお願いしておりQOLやコストの面からも患者さんにとってメリットがあり選択の幅が広がり助かっております。このように人口の少ない町ですがそれぞれの医療機関が助け合って連携しあうよう努力をつづけております。当たり前のことですが連携がスムーズにすすむには医療機関のスタッフ(薬局の薬剤師の先生を含めて)が当該地域でつねにコミュニケーションを図るべく顔を合わせ話しをする機会を作ることが必要と思われます。
病診連携ということでしたが、綾部市での現状ということでお話させていただきました。一人の患者さんが、ベストな治療を受けられるのはどうすればいいかを患者さん中心で医療に係るものがみんなで考えることが、おのずと病診、診診、診薬に結びつくと考えます。未熟ものですがこれからもよろしくお願いします。

役員会および理事会
第14回 京都糖尿病医会役員会
平成15年8月28日
報告事項
①第4回京都糖尿病医会学術講演会:「糖尿病性神経障害の臨床」/平成15年11月29日(土)/京都ぱるるプラザ
②第4回糖尿病地域学習会:東山、山科、下東医師会にて/平成16年2月頃/場所:京都第1赤十字病院
③委員会報告:学術生涯教育委員会:京都医学会9月28日(日)救急医療
医療安全対策委員会委員:8月は休会/健康日本21対策委員会:Be Well の生活習慣病食事編:岡本先生が作成
協議事項
①第5回京都糖尿病医会学術講演会:平成16年6月26日(土)
特別講演(井藤先生)およびパネルディスカッション
②k-ネットカンファレンス講師依頼:キッセイ薬品。糖尿病をテーマに
5回シリーズ:糖尿病を含めたmetabolic syndrome、腎症、網膜症、神経障害、食後高血糖。
③第10回京都府医師会健康講座講師依頼:平成15年11月29日
京都府医師会:テーマ「生活習慣病と食事」山田祐一郎助教授/健康相談:岡本三希子先生。他2名。
④日本糖尿病合併症学会/イブニングセミナー共催依頼:承認
⑤新入会員:丸尾直幸先生:小澤病院 内科/松原弘明先生:京都府立医科大学/循環器病態制御学
⑥顧問推薦:吉川敏一先生、松原弘明先生 承認
第15回 京都糖尿病医会役員会
平成15年9月25日
報告事項
①第3回地域糖尿病学習会:9月6日綾部市立病院にて開催。コメディカルを含め32名参加
②学術講演会:「糖尿病血糖管理の最新情報」:参加者は150人を超え盛況であった。
③糖尿病臨床カンファレンス:10月18日センチュリーホテルにて開催。
④京都府医師会委員会報告:医療安全対策委員会委員:
レントゲン撮影時に腰痛、死亡後に口腔粘膜に血腫など3年間に65例のクレーム電話。
健康日本21対策委員会:9月20日、21日くらしと健康展。
⑤糖尿病セミナー:Suレセプター、網膜症治療などの講演。
⑥基金、国保審査会情報:入院中のCPR測定(血、尿) は2回程度に。IRIとCPR測定は3ヶ月に1度は認められているが、必要な場合にのみ施行するように。急性膵炎へのサンドスタチンの使用は急性膵炎のみでは不可で、合併症または注記が必要。免疫グロブリン測定と免疫電気泳動の併算定は可。
⑦その他:SMBGを考える会の報告をプラクティスに投稿する。
協議事項
①万有製薬より講演依頼:平成16年5月22日or5月29日/埼玉医大 鈴木洋通教授で調整。
②臨床治験に関して:京都糖尿病医会が請け負うことは出来ない。治験依頼は多数ある。
③府立医大、京大からの依頼:府立医大:ASOに対する幹細胞移植。京大:1型糖尿病に対する膵島細胞移植。
④新入会員:後藤康生先生(武田総合病院)
第16回 京都糖尿病医会役員会
平成15年10月23日
報告事項
①第4回京都糖尿病医会学術講演会:講演会の後、理事会を開催。その後ノボ社による新しいインスリン製剤の説明会。
②京都府医師会委員会報告:医療安全対策委員会:苦情の詳細を説明。
健康日本21対策委員会:11月29日の相談:小出操子先生、岡本三希子先生。
庶務担当理事会:DCが扱えるように。
③基金、国保審査状況:ASOでPGE1製剤が多数例に使用。めまい症で平衡機能検査、重心動揺計検査が画一的。アリセプト3mgを続けるときは有効であることを注記。
④その他:
小野孝彦先生;静岡薬大に転勤のため退会。/小川佳宏先生:東京医科歯科大に転勤するも会員は継続。
入会希望者に対してホームページに入会申し込み欄を設ける。
検討事項
①万有製薬より講演依頼:平成16年5月22日or 5月29日/埼玉医大 鈴木洋通教授で調整。
②臨床治験に関して:京都糖尿病医会が請け負うことは出来ない。治験依頼は多数ある。
③府立医大、京大からの依頼:府立医大:ASOに対する幹細胞移植。京大:1型糖尿病に対する膵島細胞移植。
④新入会員:後藤康生先生(武田総合病院)
第17回 京都糖尿病医会役員会
平成15年11月27日
報告事項
①新発売インスリン製剤(ノボラピッド30ミックス)説明会:糖尿病専門医に対し、先行して説明会を開催する。
②京都府医師会委員会報告:
医療安全対策委員会:医療安全講習会(2月28日京都テルサ)
生涯教育委員会:来年度のテーマ「感染症」などが候補に上がっている。
庶務担当理事会:保健所長は医師でなくても良い。SARSのポスター掲示。
③基金、国保審査会報告:腫瘍マーカー検査、ビタミン注射、抗生物質などに対する注意。胃潰瘍に対するH2-blockerとNSAIDの併用は短期間であれば可。腎疾患の検尿は1日2回までは可。
④その他:
小野孝彦先生;静岡薬大に転勤のため退会。/小川佳宏先生:東京医科歯科大に転勤するも会員は継続。
入会希望者に対してホームページに入会申し込み欄を設ける。
協議事項
①第4回京都糖尿病医会理事会報告および協議事項:
顧問推薦:京都府立医科大学 吉川敏一教授 松原弘明教授
②第5回京都糖尿病医会学術講演会:症例検討、保険診療などを盛り込む。
③糖尿病性神経障害調査:アキレス腱反射から糖尿病神経障害がどの位判定できるか。(学会報告)
④再生医療症例依頼:松原教授よりASOの幹細胞移植適応例の紹介依頼。清野教授より膵島細胞移植適応症例の紹介依頼。
⑤臨床治験:京都糖尿病医会は法人ではないので、金銭の絡む契約は出来ない。
⑥新入会員:中村保幸先生 滋賀医大循環器科/所属変更:鈴木 元先生 新川端病院→すずき内科クリニック
第4回 京都糖尿病医会理事会
平成15年11月29日 ぱるるプラザ京都
報告事項
①第5回京都糖尿病医会学術講演会
②第4回糖尿病地域学習会
協議事項
①顧問推薦:京都府立医科大学:吉川敏一教授、松原弘明教授
第18回 京都糖尿病医会役員会
平成15年12月25日
報告事項
①京都府医師会委員会報告:医療安全対策委員会:医療安全講習会 医師会員および一般市民を対象。
②審査会報告:RAでのステロイド毎日注射。糖尿病の多数例にCPR測定。甲状腺関連病名が多く、甲状腺機能検査が画一的に施行されている。
③臨床治験最新情報:「シミック」治験が増えている。NTTと共同で専門医の紹介。
④「食後高血糖と経口剤の位置付けを考える」委員会:日本糖尿病財団でもこの問題を取り上げて、1月31日に委員会を開催。
⑤第2回 SMBGを考える会:新機種の経験、第2回戦。講師:富永真琴先生。技師:天理よろず病院。
検討事項
①第6回京都糖尿病医会学術講演会:平成16年11月26日(土)/全科にまたがるような症例検討/「foot care」/「糖尿病とアルコール、たばこ」/「metabolic syndrome」/「life style 別の治療法」/「食事療法」など/特別講演:運動療法 大阪ガス 岡田先生
②第5回地域糖尿病学習会:京都市北部 西陣病院会議室
③森本先生からのアンケート:4月中くらいに集計できるように。
④新会員名簿作成および会員連絡網:e-mailを持っていない人には各地区でFAX網を作る。
⑤新入会員:吉村 陽先生(相楽郡加茂町)
⑥その他:公的に京都糖尿病医会の名前で発表するときには会に申し出る。
第19回 京都糖尿病医会役員会
平成16年1月22日
報告事項
①第5回京都糖尿病医会学術講演会(平成16年6月26日)アンケート:対象は75歳以上/総合司会:中島久宣先生/パネル司会:山本康正先生、菅原 照先生
②京都府医師会委員会報告:生涯教育委員会:今年のテーマ「感染症」/庶務担当理事会:診断書の料金は消費税を内税とする。
③糖尿病性神経障害調査:役員でパイロットスタデイを行う。
④保険審査会報告:「糖尿病疑い」で血中インスリン測定は不可→再度検討するよう申し出た。/早期腎症:トランスフェリン、アルブミン、Ⅳ型コラーゲンの測定が可能。画一的病名による画一的検査。気管支炎病名で抗生物質の内服と注射の併用多数。
⑤研究会:糖尿病性腎症(平成16年5月22日):菅原 照先生が症例提示。
検討事項
①第6回京都糖尿病医会学術講演会:平成16年11月26日(土)/運動療法:大阪ガス健康開発センター 岡田邦夫先生
②第6回糖尿病地域学習会(平成17年冬):小出操子先生、中埜幸治先生。新しいインスリンの紹介。
③Ⅰ型糖尿病を対象とした心臓死または生体膵島移植適応者の紹介要請:2月または3月の役員会でレクチュアーを行う。
④新会員名簿作成および会員連絡網:4月中には新しい名簿を発行したい。
⑤会報(第4号):病診 畑先生―橋本先生(綾部市立病院)21世紀の糖尿病診療:高木 力先生。
⑥その他:アルコールに関するアンケート。
第20回 京都糖尿病医会役員会
平成16年2月26日
報告事項
①第4回地域糖尿病学習会:1月31日(土)京都第1赤十字病院会議室にて開催。30名が出席。糖尿病治療(インスリン、経口剤)のレクチュアー。
②第5回地域糖尿病学習会:平成16年8月28日(土) 西陣病院会議室
③京都府医師会各種委員会:生涯教育委員会:京都医学会特別講演「抗生物質の話」/庶務担当理事会:予防接種ガイドライン。点数改定。C会員勧誘。
④「糖尿病性腎症と降圧剤」:平成16年5月22日(土)ウェステイン都/司会:土井邦紘先生、菅原 照先生/講演:埼玉医大 鈴木洋通 先生/症例提示:菅原 照先生
⑤糖尿病神経障害:調査期間 3月1日―3月12日
検討事項
①治験:京都糖尿病医会が窓口になって会員に斡旋する。
②グルファスト講演会:武田薬品KK,キッセイ薬品KKと共催。
③Peter Damsboを囲むMeeting:平成16年4月18日(木)/講演司会:山田祐一郎助教授/ディスカッション司会:中村直登先生、土井邦紘先生
④新入会員:木村文昭先生(済生会吹田病院)、義信先生(医院 北区上加茂)
⑤その他:3月25日(木)役員会の後に膵島移植レクチュアー。左京医師会中島悦郎先生より:左京医師会には糖尿病専門医がいないので地区での勉強会を京都糖尿病医会でして欲しい。
第21回 京都糖尿病医会役員会
平成16年3月25日
報告事項
①第5回京都糖尿病医会学術講演会:専門医更新単位認定/アキレス腱反射の実演:山本康正先生に依頼。
②第5回地域糖尿病学習会:8月27日(土)3:00-5:00PM/新しい血糖低下剤の考え方。
③アキレス腱反射による糖尿病神経障害診断:左右、合併症、糖尿病以外の治療の項目を追加する。
④各種委員会報告:医療安全委員会:一旦解散。6月頃に再考。
⑤保険審査情報:インスリンを処方しない月のレセプト請求:処方月、処方量、一日使用量をを記載する。「糖尿病疑い」での血中インスリン測定は可であるが画一的にならぬよう。
⑥万有製薬との共催による腎症研究会:5月22日(土)ウェステイン都ホテル
⑦キッセイ薬品との共催による研究会:6月10日(木)食後高血糖とグルファストを含めた講演。/4月25日(木)役員会終了後に説明会:パークホテル 小杉圭介先生。
⑧ノボ薬品との共催による研究会:4月15日(木)国際ホテル。症例提示:畑 雅之先生。
⑨第3回京都糖尿病医会総会:会計、事業報告。予算、事業計画。
⑩その他:グルファスト講演会に関して武田薬品KKに誠意ある態度が見られず、武田薬品KKは当医会より除名し、当然賛助も受けない。
検討事項
①第6回京都糖尿病医会学術講演会:眼科、循環器科、腎臓科などを含めた内容とする。
②Debate:簡易血糖測定器。軽症糖尿病に対する経口血糖降下剤。参加を希望しているメーカーがある。
③ランタスのその後:使用注意文書が出ている。
第3回 京都糖尿病医会 地域糖尿病学学習会の報告
平成15年9月6日(土)綾部市立病院にて開催されました。今回北部では初めての開催にもかかわらず32名の先生方の参加をいただきました。
土井会長の挨拶に引き続き荒木先生の司会にて綾部市立病院小児科の上野先生にⅠ型糖尿病治療例について、小坂医院の小坂先生より糖尿病腎症のケアについて泌尿器科の立場から、本合眼科の本合先生より糖尿病性網膜症の解説を、畑内科医院の畑より糖尿病と大血管障害合併例の症例提示の下に綾部市立病院の白方院長より血管外科の立場から、
同、志賀先生より循環器内科の立場から、同、丹羽先生より神経内科の立場よりそれぞれ解説して頂いた。高尾先生の閉会の挨拶にて無事終了した。次回は福知山の先生方を中心に開催を予定しております。御協力していただいた諸先生方および今回会場を提供していただいた綾部市立病院の職員の皆様に書面にてお礼申し上げます。
第4回 糖尿病地域学習会
平成16年1月31日京都第一赤十字病院大会議室において第4回糖尿病地域学習会が開催された。今回は、東山医師会、山科医師会、下京東部医師会との共催であったが他地区からも含め30名の参加があった。テーマは「糖尿病の治療」であり土井邦紘会長挨拶の後、東山医師会 和田成雄先生より、外来インスリン療法導入に関する共催3地区医師会の内科標榜医師へのアンケート結果の報告、および実際の導入方法、シックデイや低血糖への対応などの講演があった。
その後、経口血糖降下剤の使い方に関して、Su剤を山科医師会 中川竹彦先生、α-GIとナテグリニドを京都第一赤十字病院 手越久敬先生、それ以外の薬剤を同院 田中 亨先生が講演された。質問も多数出され、非常に活発な討論が出来た。司会は和田成雄先生および山科医師会 坂部秀文先生が担当した。
~ ご 協 力 お 願 い し ま す ~
京都大学糖尿病・栄養内科 清野 裕教授および京都府立医科大学循環器内科 松原弘明教授より下記に適応する患者さんの紹介要請がありました。
京都大学糖尿病・栄養内科「1型糖尿病を対象とした心臓死または生体膵島移植」
今般、心臓死または生体膵島細胞移植に関して京都大学倫理委員会が条件付ではありますが承認し、最先端医療プロジェクトの1つとして全学的に取り組むことになりました。対象は現在インスリン治療をされている重症の1型糖尿病者であります。
一人でも多くの患者さんがインスリン治療からさらには合併症から開放されることを期待して先生方に適応する患者さんがあれば紹介していただきたく、ここに要請いたします。よろしくご配慮のほどお願い致します。
連絡方法:京都大学大学院医学研究科糖尿病・栄養内科 山田祐一郎 助教授
TEL:075-751-3561 FAX:075-751-3677
京都府立医科大学循環器内科「閉塞性動脈硬化症を合併する糖尿病患者を対象とした幹細胞移植による血管再生治療」
閉塞性動脈硬化症による下肢の切断は糖尿病患者のQOLを著しく低下させ、個人的または社会的に大きな問題となっています。そこで今般、京都府立医科大学の先端医療の一つとして幹細胞(末梢または骨髄)移植による血管再生治療に全学的に取り組むことになりました。
適応となる患者さんはABIが0.6以下で、下肢切断以外に治療法がない症例です。下肢切断適応で再生治療をご希望の患者さんがおられましたら、当院までご紹介いただきたく要請する次第です。先生方のご配慮よろしくお願い致します。
連絡方法:京都府立医科大学大学院医学研究科内分泌・糖尿病・代謝内科 中村直登 講師
TEL:075-251-5505 FAX:075-252-3721
糖尿病保険診療Q&A
Q:「尿中微量アルブミンを測定した時は“糖尿病腎症の疑い”の病名が必要ですか?」
A:糖尿病腎症の疑い”でも勿論構いませんが、“糖尿病”だけで結構です。“糖尿病早期腎症““糖尿病腎症Ⅱ期”が病名としては正確ですが、審査委員にまだ十分理解されておらず、却って混乱を招きます。
Q:「“糖尿病““高血圧”“高脂血症”などの病名で心電図を採ったところ査定されました。注記が必要なのでしょうか?」
A:慢性疾患、特に虚血性心疾患のリスクとなる病態では少なくとも1年に1回位は心電図検査が必要です。注記は不要ですし査定されれば再審査に出して下さい。
Q:「インスリン治療中の患者さんで、インスリンを処方しなかった月でも“在宅自己注射指導管理料”を算定出来ますか?」
A:勿論、算定出来ます。但し、インスリンを処方しなかった月は、レセプトに前回の処方日、処方量、一日使用量を記載して下さい。
Q:「“糖尿病疑い“の病名で血中インスリン測定の可否が問題になっていたようですが、結論は出たのでしょうか?」
A:京都医報にて周知されますが、「たんなる“糖尿病疑い“」では不可です。しかし糖尿病を疑ったときに、血糖、HbA1c、血中インスリンの測定はその診断、病態把握のために是非とも必要な検査です。ただ、画一的に“糖尿病疑い”の診断のもとに多数例に血中インスリンを測定している医療機関があったために問題になったようです。インスリン抵抗性の有無、代謝症候群の診断、糖代謝状態の把握などのためであることがレセプト上分かれば、可能です。

 Acute painful diabetic neuropathyとは厳格な血糖コントロール後に下肢やその他の部位に出現する有通性の神経障害のことである。灼熱感をともなった強い疼痛であるが、おおむね1年以内に疼痛が軽減するので患者によく説明して理解してもらうことが大切である。もちろん、あまり急激な血糖コントロールをしないことが大切であることはいうまでもない(DM網膜症の場合と同じ)。治療法としてはメキシレチン(メキシチールTM)やアミトリプチリン(トリプタノールTM)の単剤あるいは併用が有効である。3)の巣性、多巣性neuropathyには動眼神経障害、外転神経障害、顔面神経障害などの脳神経障害や手根管症候群などの末梢神経障害が含まれる。Diabetic amyotorophyもこれに含まれるようである。Diabetic amyotorophyとはDM患者に認める主に片側性(両側性の場合もある)、近位筋の急性~亜急性の疼痛を伴う筋力低下のことで、予後は比較的良好であるらしい。
Acute painful diabetic neuropathyとは厳格な血糖コントロール後に下肢やその他の部位に出現する有通性の神経障害のことである。灼熱感をともなった強い疼痛であるが、おおむね1年以内に疼痛が軽減するので患者によく説明して理解してもらうことが大切である。もちろん、あまり急激な血糖コントロールをしないことが大切であることはいうまでもない(DM網膜症の場合と同じ)。治療法としてはメキシレチン(メキシチールTM)やアミトリプチリン(トリプタノールTM)の単剤あるいは併用が有効である。3)の巣性、多巣性neuropathyには動眼神経障害、外転神経障害、顔面神経障害などの脳神経障害や手根管症候群などの末梢神経障害が含まれる。Diabetic amyotorophyもこれに含まれるようである。Diabetic amyotorophyとはDM患者に認める主に片側性(両側性の場合もある)、近位筋の急性~亜急性の疼痛を伴う筋力低下のことで、予後は比較的良好であるらしい。 副交感神経機能低下を進行すると、周波数解析での低周波成分(LF)と高周波成分(HF)のうちHFが減少する。したがって、心拍変動解析でHF成分低値かつ日内変動の消失は予後不良の徴候である。交感神経機能の評価にはMIBG心筋シンチグラフィーが用いられている。MIBGでInferior/Anterior比低下あるいは心筋/上縦隔比低下を認める場合に交感神経機能低下と診断する。MIBGのwashout ratioが高い場合は交感神経機能の亢進ないし低下があると診断する。従って、心臓自律神経障害が進行するにつれてMIBGシンチのInferior/Anterior比低値かつwashout ratio高値となるが、このような症例では心臓突然死の頻度が高いことが報告されている。心臓突然死の予測においてはMIBGシンチのInferior/Anterior比低値と心電図のQTc時間延長が予後規定因子であることが報告されている。
副交感神経機能低下を進行すると、周波数解析での低周波成分(LF)と高周波成分(HF)のうちHFが減少する。したがって、心拍変動解析でHF成分低値かつ日内変動の消失は予後不良の徴候である。交感神経機能の評価にはMIBG心筋シンチグラフィーが用いられている。MIBGでInferior/Anterior比低下あるいは心筋/上縦隔比低下を認める場合に交感神経機能低下と診断する。MIBGのwashout ratioが高い場合は交感神経機能の亢進ないし低下があると診断する。従って、心臓自律神経障害が進行するにつれてMIBGシンチのInferior/Anterior比低値かつwashout ratio高値となるが、このような症例では心臓突然死の頻度が高いことが報告されている。心臓突然死の予測においてはMIBGシンチのInferior/Anterior比低値と心電図のQTc時間延長が予後規定因子であることが報告されている。 後半のパネルディスカッションは「糖尿病神経障害を見のがさないためには」がテーマであった。京都第2赤十字病院神経内科の山本康正先生からDM患者の脳血管障害についてのレクチャー、国立京都病院糖尿病センターの河野茂夫先生からDM患者の足病変についてのレクチャー、京都市立病院糖尿病代謝科の熱田晴彦先生からDM患者の胃腸障害についてレクチャーがあり、第2岡本病院糖尿病科の紀田康雄先生からは第2岡本病院におけるDM神経障害の報告があった。個人的には国立京都病院におけるDM足病変に対する全体的取り組みに感銘を受けた。
後半のパネルディスカッションは「糖尿病神経障害を見のがさないためには」がテーマであった。京都第2赤十字病院神経内科の山本康正先生からDM患者の脳血管障害についてのレクチャー、国立京都病院糖尿病センターの河野茂夫先生からDM患者の足病変についてのレクチャー、京都市立病院糖尿病代謝科の熱田晴彦先生からDM患者の胃腸障害についてレクチャーがあり、第2岡本病院糖尿病科の紀田康雄先生からは第2岡本病院におけるDM神経障害の報告があった。個人的には国立京都病院におけるDM足病変に対する全体的取り組みに感銘を受けた。
 DM患者に心筋梗塞や脳卒中などの心血管疾患を合併することが多いことはFramingham studyやMultiple risk factor trial (MRFIT)、久山町研究などで証明されている。しかし、UK Prospective Diabetes study (UKPDS)などにおいて厳格な血糖コントロールをおこなっても大血管障害の有意な抑制にはつながらないことが示唆されている(図1)。
DM患者に心筋梗塞や脳卒中などの心血管疾患を合併することが多いことはFramingham studyやMultiple risk factor trial (MRFIT)、久山町研究などで証明されている。しかし、UK Prospective Diabetes study (UKPDS)などにおいて厳格な血糖コントロールをおこなっても大血管障害の有意な抑制にはつながらないことが示唆されている(図1)。 一方、「隠れ糖尿病」や「糖尿病予備軍」といわれる患者における食後高血糖が心血管障害のリスクとして重要視されている。Diabetes Epidemiology: Collaboration analysis of Diabetic criteria in Europe (DECODE) studyでは空腹時血糖(PPG)が正常でも耐糖能異常(IGT)を認める症例で心血管疾患による死亡率が高いこと、FPGよりも糖負荷後2時間値の方が心血管疾患死亡率と密接に相関することが報告されている(図2)。
一方、「隠れ糖尿病」や「糖尿病予備軍」といわれる患者における食後高血糖が心血管障害のリスクとして重要視されている。Diabetes Epidemiology: Collaboration analysis of Diabetic criteria in Europe (DECODE) studyでは空腹時血糖(PPG)が正常でも耐糖能異常(IGT)を認める症例で心血管疾患による死亡率が高いこと、FPGよりも糖負荷後2時間値の方が心血管疾患死亡率と密接に相関することが報告されている(図2)。 舟形町研究でも、IGTは正常耐糖能例に比較して明らかに心血管疾患死の頻度が高いこと、FPGが高値(126mg/dl以上)でも負荷後2時間値が正常な場合は心血管疾患死のリスクとならないことが示されている(図3)。
舟形町研究でも、IGTは正常耐糖能例に比較して明らかに心血管疾患死の頻度が高いこと、FPGが高値(126mg/dl以上)でも負荷後2時間値が正常な場合は心血管疾患死のリスクとならないことが示されている(図3)。 IGTや食後高血糖を有する患者では肥満やインスリン抵抗性を基盤として高血圧や高脂血症などを合併することが多く、いわゆるmultiple risk factorないしmetabolic syndromeの状態であることが心血管障害のリスクとなっていると考えられる。従って、大血管障害を予防するためにはIGTあるいは早期DMの段階から積極的な介入が必要と思われる。肥満を伴ったIGT症例1429例を対象とした早期介入試験であるStudy TO Prevent NIDDM (STOP-NIDDM)において、αグルコシダーゼ阻害薬(αGI)の投与によりコントロール群と比較して1次エンドポイントであるDM発症率を24.8%抑制することが報告された。さらに、STOP-NIDDMでは2次エンドポイントとして高血圧と心血管疾患の発生も検討しているが、αGI投与によりコントロール群と比較して全心血管疾患発生リスクを49%抑制することが報告されている(図4)。
IGTや食後高血糖を有する患者では肥満やインスリン抵抗性を基盤として高血圧や高脂血症などを合併することが多く、いわゆるmultiple risk factorないしmetabolic syndromeの状態であることが心血管障害のリスクとなっていると考えられる。従って、大血管障害を予防するためにはIGTあるいは早期DMの段階から積極的な介入が必要と思われる。肥満を伴ったIGT症例1429例を対象とした早期介入試験であるStudy TO Prevent NIDDM (STOP-NIDDM)において、αグルコシダーゼ阻害薬(αGI)の投与によりコントロール群と比較して1次エンドポイントであるDM発症率を24.8%抑制することが報告された。さらに、STOP-NIDDMでは2次エンドポイントとして高血圧と心血管疾患の発生も検討しているが、αGI投与によりコントロール群と比較して全心血管疾患発生リスクを49%抑制することが報告されている(図4)。 また、頚動脈のIMTを測定したサブ解析でもαGI投与群ではコントロール群と比較してIMT伸展速度が有意に小さく、αGI治療が動脈硬化伸展を抑制することが示された。すでに2型DMを発症した患者についてのメタアナリシスMeta-analysis of Risk Improvement under Acarbose (MeRIA)では、αGI投与群ではコントロール群と比較して心筋梗塞の発症については68%抑制し、これを含む全ての心血管疾患の発症リスクについても41%抑制することが報告されている(図5)。
また、頚動脈のIMTを測定したサブ解析でもαGI投与群ではコントロール群と比較してIMT伸展速度が有意に小さく、αGI治療が動脈硬化伸展を抑制することが示された。すでに2型DMを発症した患者についてのメタアナリシスMeta-analysis of Risk Improvement under Acarbose (MeRIA)では、αGI投与群ではコントロール群と比較して心筋梗塞の発症については68%抑制し、これを含む全ての心血管疾患の発症リスクについても41%抑制することが報告されている(図5)。 現時点ですべてのIGT患者に対する早期薬物介入が容認されるか否かはまだ不明であるが、すくなくともライフスタイルに対する積極的介入が必要であると思われる。また、HbA1cが正常範囲にあるような軽症DMに対しても、個々の患者の有する危険因子によってはライフスタイルに対する介入に加えて積極的薬物治療が必要であると思われる。そのためのガイドライン作成が早急に望まれる。また、IGT、軽症DM患者の段階から心血管病変の早期発見のためのスクリーニング検査を積極的に行う必要があると思われる。高血圧や高脂血症など他の危険因子を有する患者や脈波伝播速度(PWV)やIMTに異常を認める症例については年1回の運動負荷試験(トレッドミルなどの他段階負荷試験)を実施することが望ましいと思われる。最近では経胸壁ドプラ心エコー図で冠動脈血流速度を測定することが可能であり、非侵襲的に冠動脈予備能を測定することが可能である。この方法を用いると、DM患者の冠動脈内皮機能障害を外来検査で早期診断できる可能性がある(図6)。
現時点ですべてのIGT患者に対する早期薬物介入が容認されるか否かはまだ不明であるが、すくなくともライフスタイルに対する積極的介入が必要であると思われる。また、HbA1cが正常範囲にあるような軽症DMに対しても、個々の患者の有する危険因子によってはライフスタイルに対する介入に加えて積極的薬物治療が必要であると思われる。そのためのガイドライン作成が早急に望まれる。また、IGT、軽症DM患者の段階から心血管病変の早期発見のためのスクリーニング検査を積極的に行う必要があると思われる。高血圧や高脂血症など他の危険因子を有する患者や脈波伝播速度(PWV)やIMTに異常を認める症例については年1回の運動負荷試験(トレッドミルなどの他段階負荷試験)を実施することが望ましいと思われる。最近では経胸壁ドプラ心エコー図で冠動脈血流速度を測定することが可能であり、非侵襲的に冠動脈予備能を測定することが可能である。この方法を用いると、DM患者の冠動脈内皮機能障害を外来検査で早期診断できる可能性がある(図6)。 すでに心血管疾患を発症した患者については、積極的に糖負荷試験を実施し、IGTあるいはDMのスクリーニングを行うことが必要であると思われる。筆者らが神戸市立中央市民病院で行った検討では、冠動脈疾患患者249例のうち入院前からDMと診断されていたものは57例(23%)であった。残りの192例に対して糖負荷試験を実施した結果、100例(40%)に糖代謝異常(DM+IGT)を認め、本当の正常であったのは92例(37%)のみであった。国立循環器病センターの大塚らも同様の報告を行っている(図7)。糖尿病と診断されていない急性心筋梗塞患者における糖代謝異常の出現頻度は、退院時でDM31%、IGT35%であったという報告もある。すでに心血管疾患を発症した患者に対してより積極的なコレステロール低下治療が必要であるのと同様に、すでに心血管疾患を発症したIGT症例や軽症DMについても積極的薬物治療が必要であると筆者は考えている。そのことを検証するための大規模臨床試験の実施が早急に望まれる。そのためにも循環器専門医と糖尿病専門医の密接な連携が重要である。
すでに心血管疾患を発症した患者については、積極的に糖負荷試験を実施し、IGTあるいはDMのスクリーニングを行うことが必要であると思われる。筆者らが神戸市立中央市民病院で行った検討では、冠動脈疾患患者249例のうち入院前からDMと診断されていたものは57例(23%)であった。残りの192例に対して糖負荷試験を実施した結果、100例(40%)に糖代謝異常(DM+IGT)を認め、本当の正常であったのは92例(37%)のみであった。国立循環器病センターの大塚らも同様の報告を行っている(図7)。糖尿病と診断されていない急性心筋梗塞患者における糖代謝異常の出現頻度は、退院時でDM31%、IGT35%であったという報告もある。すでに心血管疾患を発症した患者に対してより積極的なコレステロール低下治療が必要であるのと同様に、すでに心血管疾患を発症したIGT症例や軽症DMについても積極的薬物治療が必要であると筆者は考えている。そのことを検証するための大規模臨床試験の実施が早急に望まれる。そのためにも循環器専門医と糖尿病専門医の密接な連携が重要である。 現在冠動脈疾患に対して積極的に経皮的冠動脈インターベンション(PCI)が実施されており、その大部分でステント治療が行われている。一般にステント治療はバルーン形成術(POBA)と比較して再狭窄率が低いことが報告されているが、DM患者ではステント治療でも再狭窄率が高いことが大きな問題として残っている。DM患者においてPOBAと冠動脈バイパス術(CABG)の予後を比較した試験ではCABGの優位性が報告されている。残念ながら、ステント治療の時代になっても、DM患者の多枝病変例についてはCABGの優位性は崩れていない。ステント留置後再狭窄の大部分はステント内あるいはステント周辺部分における過剰な新生内膜増殖によるものである。血管内超音波検査(IVUS)を用いた検討では、糖尿病患者においては正常群と比較して1)狭窄部以外にもびまん性に病変が存在し冠動脈血管径が小さいために留置できるステント内径が小さいこと、2)ステント留置後の新生内膜増殖が亢進していることが高い再狭窄率に寄与していると報告されている。従って、ステント留置後の新生内膜増殖を抑制することにより再狭窄を抑制することが可能と期待される。これまでに多くの薬剤の全身投与(内服治療)によるステント再狭窄抑制が検討され、小規模試験ではいくつかの薬剤にステント再狭窄抑制効果が期待された。しかしながら大規模試験で有用性が証明された薬剤は現時点では存在しない。筆者らはチアゾリジン系抗糖尿病薬であるトリグリタゾン(現在は市場撤退)やピオグリタゾンがDM患者においてステント留置後の新生内膜増殖を抑制することを報告した(図8)。しかし、いずれも小規模な研究であり、より大規模な臨床試験での検証が必要である。
現在冠動脈疾患に対して積極的に経皮的冠動脈インターベンション(PCI)が実施されており、その大部分でステント治療が行われている。一般にステント治療はバルーン形成術(POBA)と比較して再狭窄率が低いことが報告されているが、DM患者ではステント治療でも再狭窄率が高いことが大きな問題として残っている。DM患者においてPOBAと冠動脈バイパス術(CABG)の予後を比較した試験ではCABGの優位性が報告されている。残念ながら、ステント治療の時代になっても、DM患者の多枝病変例についてはCABGの優位性は崩れていない。ステント留置後再狭窄の大部分はステント内あるいはステント周辺部分における過剰な新生内膜増殖によるものである。血管内超音波検査(IVUS)を用いた検討では、糖尿病患者においては正常群と比較して1)狭窄部以外にもびまん性に病変が存在し冠動脈血管径が小さいために留置できるステント内径が小さいこと、2)ステント留置後の新生内膜増殖が亢進していることが高い再狭窄率に寄与していると報告されている。従って、ステント留置後の新生内膜増殖を抑制することにより再狭窄を抑制することが可能と期待される。これまでに多くの薬剤の全身投与(内服治療)によるステント再狭窄抑制が検討され、小規模試験ではいくつかの薬剤にステント再狭窄抑制効果が期待された。しかしながら大規模試験で有用性が証明された薬剤は現時点では存在しない。筆者らはチアゾリジン系抗糖尿病薬であるトリグリタゾン(現在は市場撤退)やピオグリタゾンがDM患者においてステント留置後の新生内膜増殖を抑制することを報告した(図8)。しかし、いずれも小規模な研究であり、より大規模な臨床試験での検証が必要である。 近年、ステント留置にステントに新生内膜増殖を抑制する薬剤をしみこませ、ステント留置後に薬剤が溶出することにより再狭窄を抑制する薬剤溶出性ステント(DES)が開発された。新生内膜増殖を抑制する薬剤として最も注目されているものはSirolimusとPaclitaxelである。Sirolimus(Rapamycin)はイースター島の土壌で発見されたマクロライド系抗生剤で、移植患者の拒絶反応を抑える免疫抑制剤とし海外で認可されている。Paclitaxelは婦人科系悪性腫瘍や肺癌、頭頚部癌に用いられる抗癌剤で我国でも認可されている。Sirolimus溶出ステントを用いたSirolimus-eluting stents versus standard stent in patients with stenosis in a native coronary artery (SIRIUS)試験(対象のDM合併率24.6%)ではステント留置後のステント内再狭窄率はコントロール群35.4%に対してSirolimus群では3.2%であった。Paclitaxel溶出ステントを用いたA randomized double blind study to assess paclitaxel-eluting stents?IV (TAXUS-IV)試験(対象のDM合併率23.4%)ではステント留置後のステント内再狭窄率はコントロール群24.4%に対してPaclitaxel群では5.5%であった(図9)。
近年、ステント留置にステントに新生内膜増殖を抑制する薬剤をしみこませ、ステント留置後に薬剤が溶出することにより再狭窄を抑制する薬剤溶出性ステント(DES)が開発された。新生内膜増殖を抑制する薬剤として最も注目されているものはSirolimusとPaclitaxelである。Sirolimus(Rapamycin)はイースター島の土壌で発見されたマクロライド系抗生剤で、移植患者の拒絶反応を抑える免疫抑制剤とし海外で認可されている。Paclitaxelは婦人科系悪性腫瘍や肺癌、頭頚部癌に用いられる抗癌剤で我国でも認可されている。Sirolimus溶出ステントを用いたSirolimus-eluting stents versus standard stent in patients with stenosis in a native coronary artery (SIRIUS)試験(対象のDM合併率24.6%)ではステント留置後のステント内再狭窄率はコントロール群35.4%に対してSirolimus群では3.2%であった。Paclitaxel溶出ステントを用いたA randomized double blind study to assess paclitaxel-eluting stents?IV (TAXUS-IV)試験(対象のDM合併率23.4%)ではステント留置後のステント内再狭窄率はコントロール群24.4%に対してPaclitaxel群では5.5%であった(図9)。 インスリン治療を要するDM患者に限っても、SIRIUS試験ではステント内再狭窄率はコントロール群46.4%対Sirolimus群10.5%であり、TAXUS-IV試験ではコントロール群38.1%対Paclitaxel群7.7%といずれのDESもステント内再狭窄抑制に有効であった。ただしSIRIUS試験ではステント周辺部を含めたsegment解析では再狭窄率がコントロール群50.0%に対してSirolimus群35.0%であり、インスリン治療を要するDM患者においてもSirolimusステントが再狭窄防止に有用か否かは今後さらに検討が必要である(図10)。DSEのエッジ近傍に再狭窄を生じることが多いことから、狭窄病変部周辺の正常部位もDESでカバーすることで再狭窄率をさらに減少させることができると期待されている。Sirolimusステントはすでに海外では認可されており、今年中に我国でも認可されると思われる。DESの導入により、これまではCABGの適応とされてきたDM患者の3枝病変などよりハイリスク症例に対してもPCIの適応が拡大していくと思われる。
インスリン治療を要するDM患者に限っても、SIRIUS試験ではステント内再狭窄率はコントロール群46.4%対Sirolimus群10.5%であり、TAXUS-IV試験ではコントロール群38.1%対Paclitaxel群7.7%といずれのDESもステント内再狭窄抑制に有効であった。ただしSIRIUS試験ではステント周辺部を含めたsegment解析では再狭窄率がコントロール群50.0%に対してSirolimus群35.0%であり、インスリン治療を要するDM患者においてもSirolimusステントが再狭窄防止に有用か否かは今後さらに検討が必要である(図10)。DSEのエッジ近傍に再狭窄を生じることが多いことから、狭窄病変部周辺の正常部位もDESでカバーすることで再狭窄率をさらに減少させることができると期待されている。Sirolimusステントはすでに海外では認可されており、今年中に我国でも認可されると思われる。DESの導入により、これまではCABGの適応とされてきたDM患者の3枝病変などよりハイリスク症例に対してもPCIの適応が拡大していくと思われる。 DM患者においてはびまん性血管病変のためにカテーテル治療やバイパス術などの血行再建術の適応が無いような重症患者も存在する。これまでは、そのような重症患者に対しては有効な治療手段が無かった。しかし、血管新生治療が臨床レベルまで進歩しており、近い将来にスタンダードな治療法になると思われる。
DM患者においてはびまん性血管病変のためにカテーテル治療やバイパス術などの血行再建術の適応が無いような重症患者も存在する。これまでは、そのような重症患者に対しては有効な治療手段が無かった。しかし、血管新生治療が臨床レベルまで進歩しており、近い将来にスタンダードな治療法になると思われる。 骨髄細胞移植:骨髄短核球には血管内皮系幹細胞が存在し、血管内皮系幹細胞以外の造血幹細胞はVEGFなどの血管内皮細胞増殖因子や血管成熟促進因子を合成、放出する。骨髄単核細胞を虚血下肢に筋肉内投与することにより血流増加や血管新生増加を誘導することが可能である。松原(現京都府立医科大学)らはJapan Trial for Therapeutic Angiogenesis Using Cell Transplantation (J-TACT)試験でFontaine III~IV度の重症虚血下肢に対して自己骨髄細胞移植を実施することにより、ABPI上昇や運動耐応能改善などの血流改善効果を認めることを報告している(図12)。
骨髄細胞移植:骨髄短核球には血管内皮系幹細胞が存在し、血管内皮系幹細胞以外の造血幹細胞はVEGFなどの血管内皮細胞増殖因子や血管成熟促進因子を合成、放出する。骨髄単核細胞を虚血下肢に筋肉内投与することにより血流増加や血管新生増加を誘導することが可能である。松原(現京都府立医科大学)らはJapan Trial for Therapeutic Angiogenesis Using Cell Transplantation (J-TACT)試験でFontaine III~IV度の重症虚血下肢に対して自己骨髄細胞移植を実施することにより、ABPI上昇や運動耐応能改善などの血流改善効果を認めることを報告している(図12)。 初期の研究ではコントロール不良のDM患者や網膜症合併患者は除外されていたが、徐々に適応が拡大されるものと思われる。現在、この治療法は高度先進医療として認可されている。さらに松原らは重症虚血性心疾患患者に対して心筋内骨髄単核球細胞移植を実施し、心機能改善や心筋シンチグラフィーでの虚血所見の消失、運動耐応能改善などを認めることも報告している(図13)。
初期の研究ではコントロール不良のDM患者や網膜症合併患者は除外されていたが、徐々に適応が拡大されるものと思われる。現在、この治療法は高度先進医療として認可されている。さらに松原らは重症虚血性心疾患患者に対して心筋内骨髄単核球細胞移植を実施し、心機能改善や心筋シンチグラフィーでの虚血所見の消失、運動耐応能改善などを認めることも報告している(図13)。